Бурсит большого вертела или вертельный бурсит — это воспаление вертельной сумки тазобедренного сустава. Тот факт, что термин «бурсит», подразумевает, что у процесса есть воспалительный компонент, мы должны учитывать, что 3 из 4 элементов воспаления, к которым относится покраснение, жар и припухлость, отсутствуют. Единственный кардинальный признак воспаления, который присутствует, — это боль. Вертельный бурсит является элементом более широкого терминологического понятия (бурсит тазобедренного сустава), которое включает 4 различных типа:
- Вертельный бурсит.
- Бурсит подвздошно-поясничной мышцы.
- Ягодичный бурсит.
- Седалищный бурсит.
Он часто используется в качестве общего термина для описания боли вокруг большого вертела бедренной кости. Вертельный бурсит часто путают с болевым синдромом большим вертела бедренной кости. На самом деле вертельный бурсит является компонентом болевого синдрома большого вертела бедренной кости, который также включает в себя другие состояния, которые вызывают боль в проекции тазобедренного сустава.
Клинически значимая анатомия
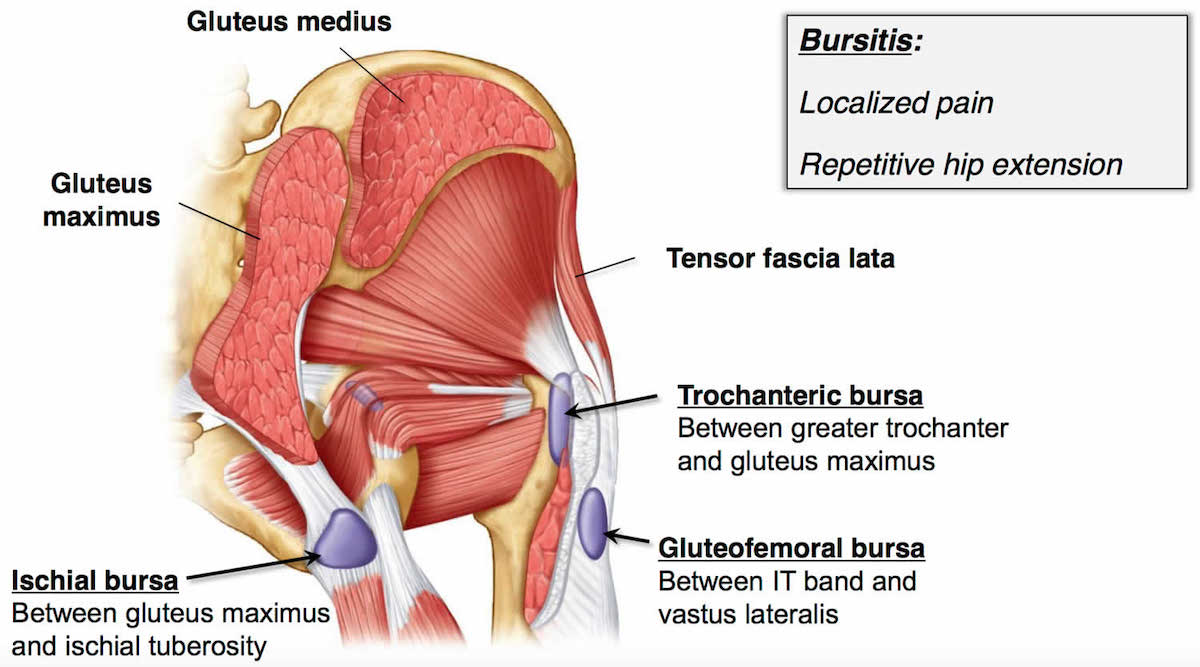
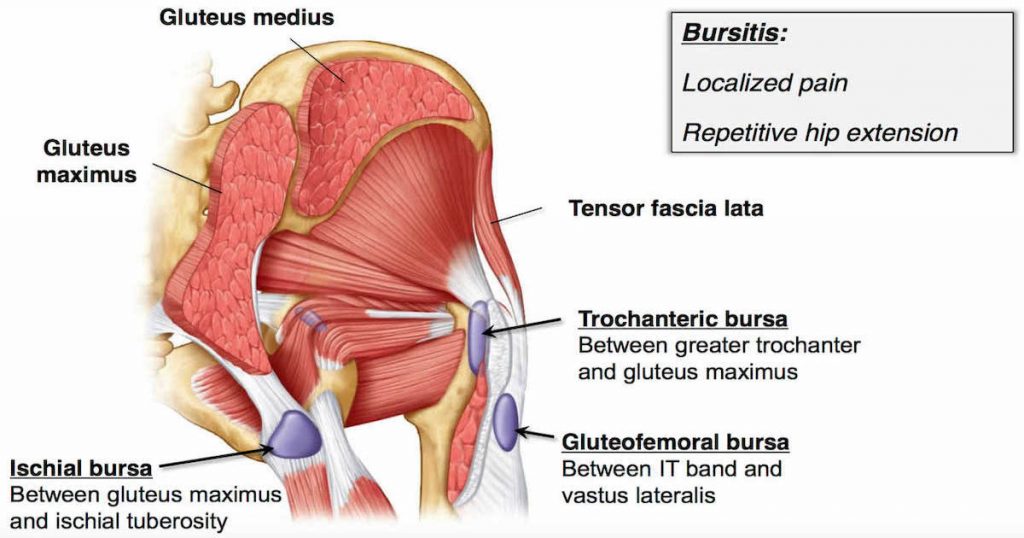
Бурса — это двумембранная сумка (или мешок), заполненная жидкостью и расположенная рядом с суставом. Она образует своего рода подушку, чтобы свести к минимуму трение между мягкими тканями и костными структурами, и действует как амортизатор во время движения мышц и суставов.
В случае вертельного бурсита обычно участвуют две бурсы:
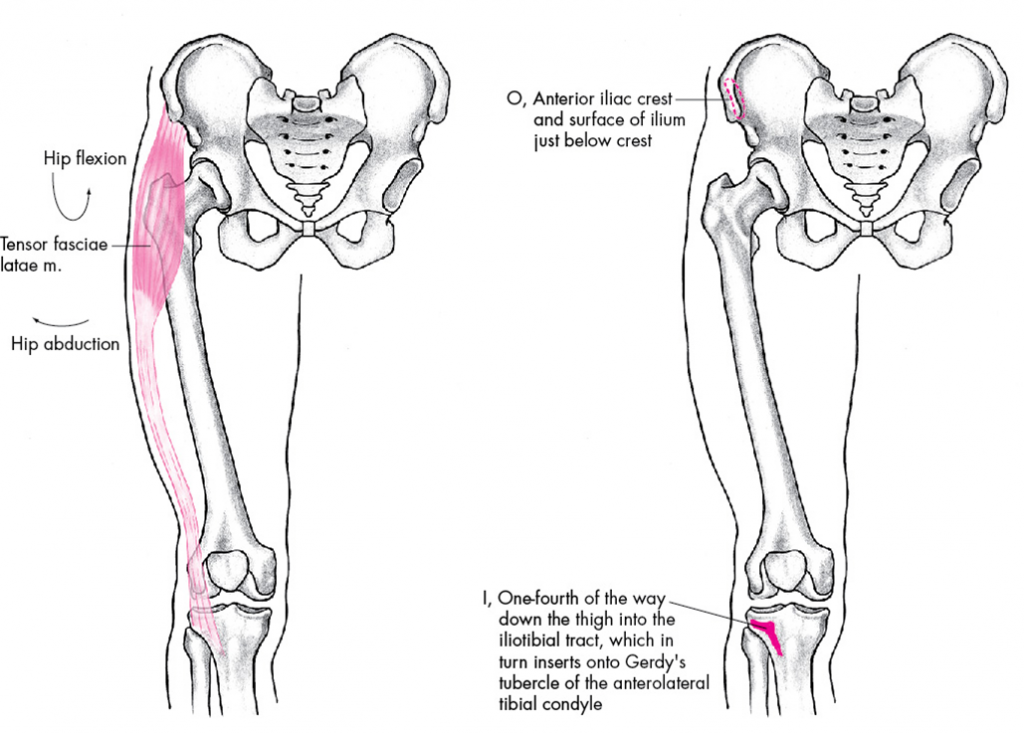
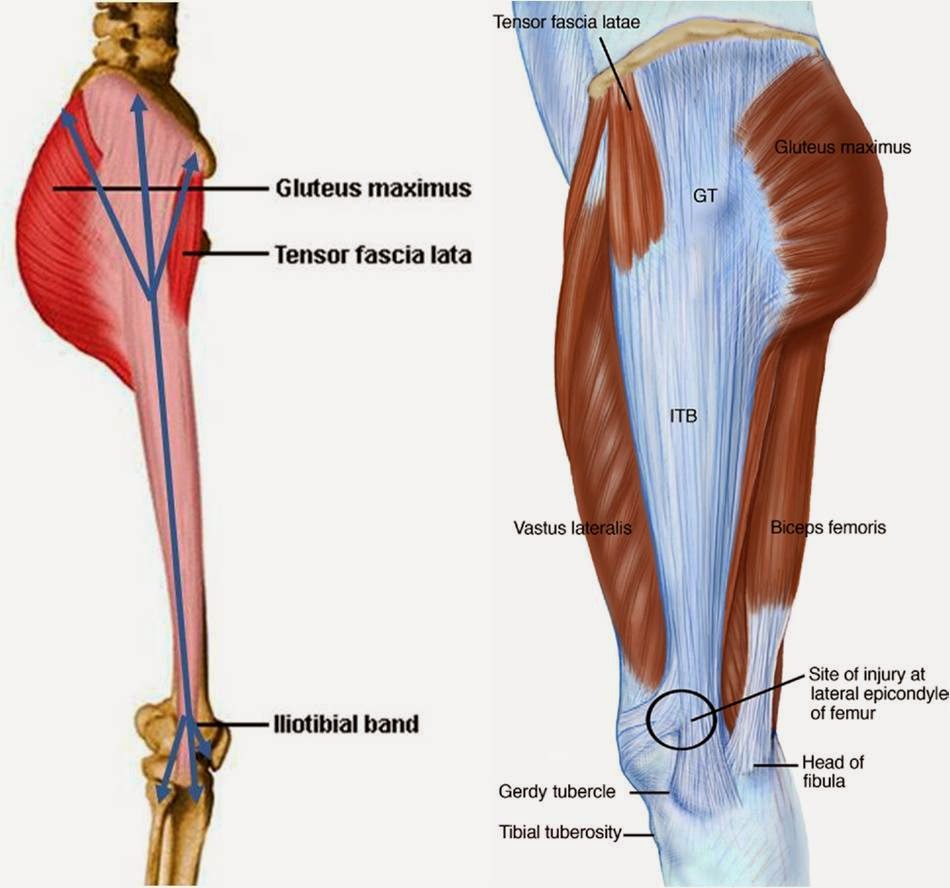
- Сумка средней ягодичной мышцы — располагается над большим вертелом и под креплением средней ягодичной мышцы.
- Сумка большой ягодичной мышцы — располагается между большим вертелом и креплениями средней ягодичной мышцы и большой ягодичной мышцы.
Эпидемиология/Этиология
Воспаление бурсы — это медленный процесс, который прогрессирует с течением времени. Такой бурсит чаще всего возникает из-за трения, чрезмерного использования, прямой травмы или слишком большого давления.
Выделяют два типа бурсита:
- Острый бурсит возникает из-за травмы или сильной перегрузки. Через несколько дней можно заметить такие симптомы, как боль, отек и ощущение тепла при прикосновении к пораженному участку. Боль усиливается при движении в суставе.
- Хронический бурсит — тот, который вызван чрезмерным использованием, слишком большим давлением на структуры или экстремальными движениями. Неправильное напряжение мышц также может быть причиной хронического бурсита. Главный симптом, который всегда присутствует — это боль.
Есть много предрасполагающих факторов, которые могут вызвать вертельный бурсит:
- Пол — женщины чаще страдают, чем мужчины.
- Избыточный вес/ожирение.
- Травма: например, травма большого вертела может повредить бурсу.
- Чрезмерное использование мышц вокруг бурсы или сустава под бурсой.
- Неправильное положение — это может привести к увеличению давления на бурсу.
- Слишком сильное давление на бурсу (вызванное трением подвздошно-большеберцового тракта).
- Дисфункция крепления средней ягодичной мышцы.
- Остеоартрит тазобедренного сустава.
- Поясничный спондилез.
- Чрезмерное или быстро увеличенное расстояние ходьбы или бега.
- Повторяющиеся нагрузки: например, частые тренировки со слишком большим весом или тренировки в неправильном положении.
- Плохая обувь: приводит к повышенному давлению на мышцы, суставы и бурсу.
- Чрезмерная пронация/экстремальные движения.
- Разница в длине ног.
- Синдром илиотибиального тракта.
- Бактериальная инфекция.
- Другие воспалительные заболевания.
- Эндопротез тазобедренного сустава.
Характеристика/Клиническая картина
- Хроническая боль и/или болезненность в районе тазобедренного сустава, распространяющиеся по боковой поверхности бедра.
- Ощутимые щелчки в боковой части сустава.
- Боль при подъеме по лестнице.
- Пациент не может лечь на пораженный бок.
- Нарушение сна из-за боли.
- Боль в пояснице (вертельный бурсит может проявляться как люмбаго/поясничная боль).
Диагностика
Диагностика боли в проекции тазобедренного сустава очень сложна, т.к. клинические проявления варьируют и часто неубедительны. Чтобы быть уверенным в правильности диагноза, обследование должно проводится поэтапно, включая тщательный сбор анамнеза, осмотр, пальпацию, оценку амплитуды движений, стабильности и силы во всех плоскостях.
Читайте также статью: Осмотр пациента с проблемой тазобедренного сустава.
Важным диагностическим тестом при боли по боковой поверхности бедра, особенно при вертельном бурсите, без сомнения, является пальпация. Специалист должен уметь пальпировать внутри и вокруг большого вертела. Это самый провокационный клинический тест.
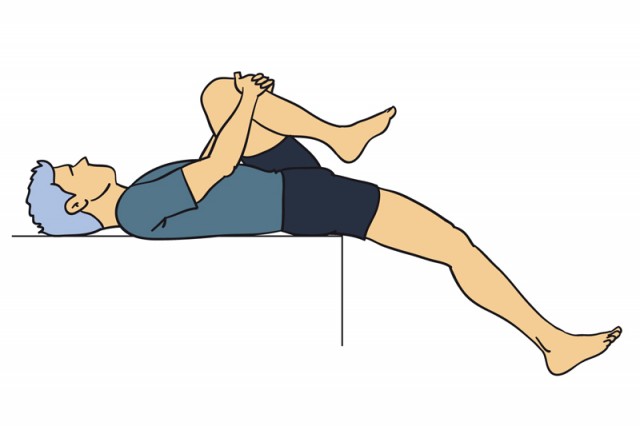
В качестве дополнительного теста вы также можете выполнить тест Обера. Первоначально он был разработан для выявления контрактуры отводящей мышцы, но было обнаружено, что воспроизведение боли или уменьшение амплитуды движения являются существенным признаком для диагностики вертельного бурсита.
Если есть еще какие-то сомнения в диагнозе, то лучше сделать МРТ, которая даст более конкретную информацию.
Физическое обследование
Физическое обследование проводится на основании истории предыдущих травм и используется для подтверждения источника боли и установления любых ограничений или недостатков, которые могут быть у пациента. Оно также позволяет оценить основное расстройство или анатомические нарушения, которые могут вызвать бурсит. Физическое обследование должно проводиться поэтапно, с использованием таких методов, как осмотр, пальпация, оценка объема движений, мышечной силы, а также оценка походки и проведение специальных тестов.
Первая часть — это осмотр. Наиболее важным аспектом осмотра является оценка позы пациента в положении сидя и стоя. Пациент с болью в области тазобедренного сустава будет склонен стоять со слегка согнутым бедром. В положении сидя — ссутуливание и опора на здоровую сторону позволяет тазобедренному суставу находиться в менее согнутом положении. Осмотр также включает оценку асимметрии, грубой атрофии, искривления позвоночника или таза.
Боль в бурсе может быть обнаружена при пальпации. Мы выполняем пальпацию для оценки источников боли в бедре. Пальпация начинается с оценки болезненности в проксимальном и дистальном отделе бедра. Также должна быть оценена каждая структура тела, связанная с этой проблемой, например: кости, мышцы, связки и т.д. Важно проверить поясничный отдел позвоночника, крестцово-подвздошные суставы, седалищные бугры, гребни подвздошных костей, место проекции вертлужной впадины, мышцы живота и лобковый симфиз. Это поможет определить потенциальный источник симптомов или боли в районе тазобедренного сустава.
Амплитуда движений оценивается с двух сторон. Активное сгибание бедра, внутренняя и наружная ротация, отведение и приведение будут воспроизводить боль в поврежденной области. Диапазон движения можно определить с помощью нескольких тестов: FABER-теста, теста Тренделенбурга, теста Обера, теста Томаса, а также теста флексии-приведения-внутренней ротации бедра.
Мышечная сила должна быть проверена во всех основных мышечных группах, действующих на тазобедренный сустав, которые могут быть оценены посредством сокращения через сопротивление. Слабость отводящих мышц является распространенным явлением, и тестирование отводящих мышц может спровоцировать боль по боковой поверхности бедра.
Оценивая походку, следует обращать внимание на любое несоответствие длины конечностей, слабость и удар пяткой об пол при ходьбе, что свидетельствует о функции ягодичных мышц.
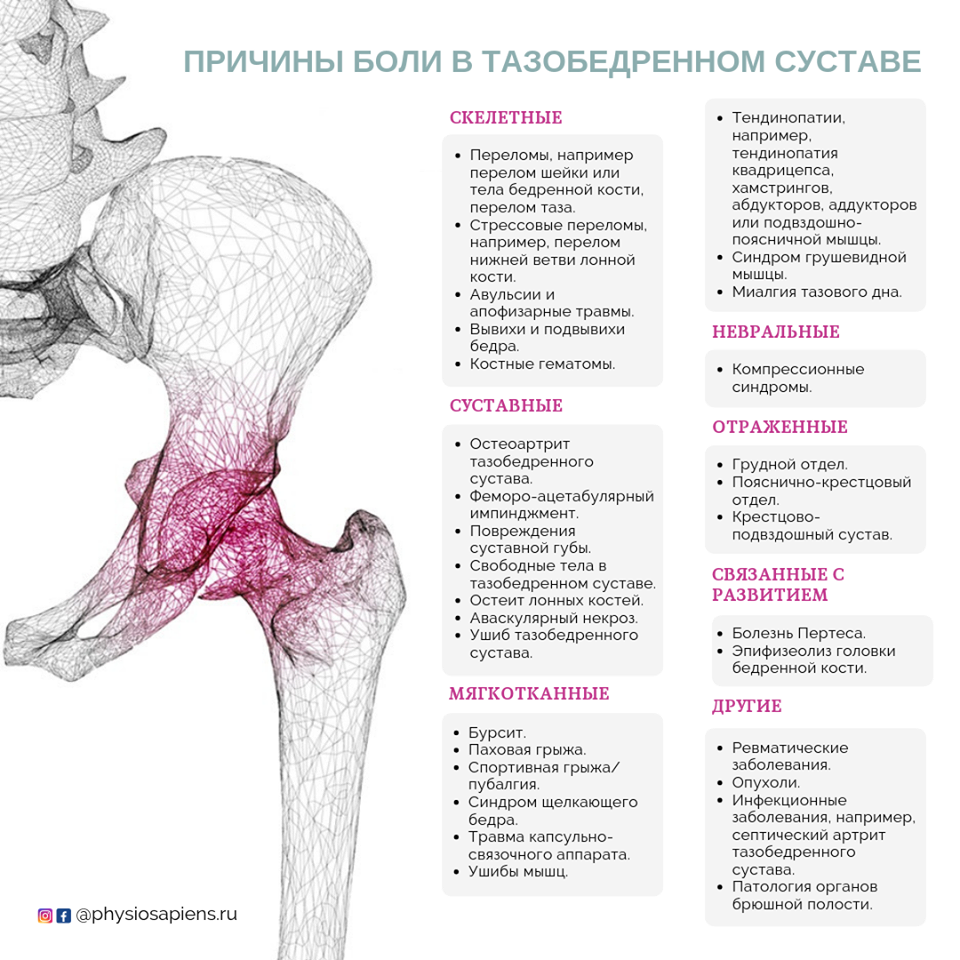
Дифференциальная диагностика
Есть много патологических состояний, которые могут проявляться как боль по боковой поверхности бедра. Вот почему крайне важно исключить другие возможные причины, чтобы точно поставить диагноз вертельного бурсита.
Причины боли по боковой поверхности бедра:
- Синдром илиотибиального тракта.
- Синдром щелкающего бедра.
- Повреждение сухожилия средней ягодичной мышцы.
- Парестетическая мералгия.
- Отраженная боль.
Оценочные шкалы
- Визуальная аналоговая шкала (VAS).
- Международный инструмент оценки тазобедренного сустава (iHot).
- Индекс Oswestry.
- Шкала Харриса.
- Тест 6-минутной ходьбы.
- Шкала оценки ограничения функций тазобедренного сустава и исхода остеоартрита.
- Копенгагенская шкала оценки тазобедренного сустава и боли в области паха.
Лечение
Существуют различные подходы к лечению вертельного бурсита, в зависимости от наличия инфекции, а также необходимости хирургического лечения.
Асептический вертельный бурсит
- В большинстве случаев вертельный бурсит лечится без хирургического вмешательства. Если боль возникает в результате чрезмерного использования, рекомендуется уменьшить активность или изменить механику тела, которые провоцирует симптоматику.
- Кроме того, программа тренировок по растяжению и укреплению поможет вернуть полный спектр движений в тазобедренном суставе (иногда в сочетании с противовоспалительными препаратами или применением тепла и холода для успокоения воспаления).
- Если вышеуказанное лечение не может уменьшить симптомы, могут потребоваться инъекции кортизона в пораженную бурсу. Важно понимать, что это позволяет уменьшить симптомы, но решает проблему.
Септический вертельный бурсит
- Инфекционный бурсит встречается, но достаточно редко.
- Лабораторное исследование жидкости бурсы необходимо для оценки того, какие бактерии вызвали инфекцию. Как только это станет известно, может быть назначена антибактериальная терапия.
Хирургическое лечение
При неэффективности консервативного лечения показана операция. Ее целью является удаление воспаленной бурсы и костных шпор, возникших на большом вертеле. Также лечится сухожилие большой ягодичной мышцы. Некоторые врачи предпочитают удалять часть сухожилия, которая трется о большой вертел, в то время как другие предпочитают удлинять сухожилие хирургическим путем.
Физическая терапия
Существует несколько методов лечения, которые могут быть использованы для уменьшения боли и отека у пациентов с вертельным бурситом.
Физиотерапия является самым распространенным вариантом лечения. Когда боль является основной жалобой, важно оценить наличие сопутствующих нарушений, чтобы более эффективно лечить пациента. Физиотерапия может улучшить мобильность, увеличить мышечную силу и нормализовать биомеханику суставов. Когда эти факторы корректируются, боль обычно уменьшается. Физическая терапия также включает обучение пациента и модификацию повседневной и специфической активности (например, при занятиях спортом).
Друзья, совсем скоро состоится семинар «Нижние конечности, диагностика и терапия, анализ ходьбы и бега». Узнать подробнее…
Работа с болью может осуществляться в различных фазах. Первая фаза заключается в управлении болью и воспалением. Поскольку боль является основной причиной для обращения за медицинской помощью, мы можем использовать два распространенных метода лечения для уменьшения боли: использование льда и нестероидных противовоспалительных препаратов. Существуют также другие методы лечения, которые может использовать физиотерапевт, например: электротерапия, иглоукалывание, тейпирование, массаж мягких тканей и временное использование вспомогательных средств для разгрузки пораженной стороны.
Вторая фаза заключается в увеличении силы пациента и восстановлении нормальной амплитуды движений. Физиотерапевт также будет стараться нормализовать длину мышц и их тонус в покое, а также проприоцепцию, баланс и походку с помощью контролируемой и тщательно разработанной программы тренировок.
Следующим этапом реабилитации является восстановление всех функций организма. У многих пациентов возникает вертельный бурсит из-за их обычных ежедневных занятий, таких как бег, ходьба и т.д. Цель физиотерапевта — предоставить пациенту специализированную программу для улучшения движения и уменьшения боли, чтобы он мог осуществлять свою повседневную деятельность с меньшими трудностями.
Заключительный этап – это предотвращение рецидивов. Это может включать программу тренировок и изготовление ортопедической обуви для устранения любых биомеханических нарушений в нижних конечностях. Также это включает техники для самоконтроля. Конечная цель состоит в том, чтобы пациент благополучно вернулся к своим прежним повседневным занятиям.
Источник: Physiopedia — Trochanteric Bursitis.