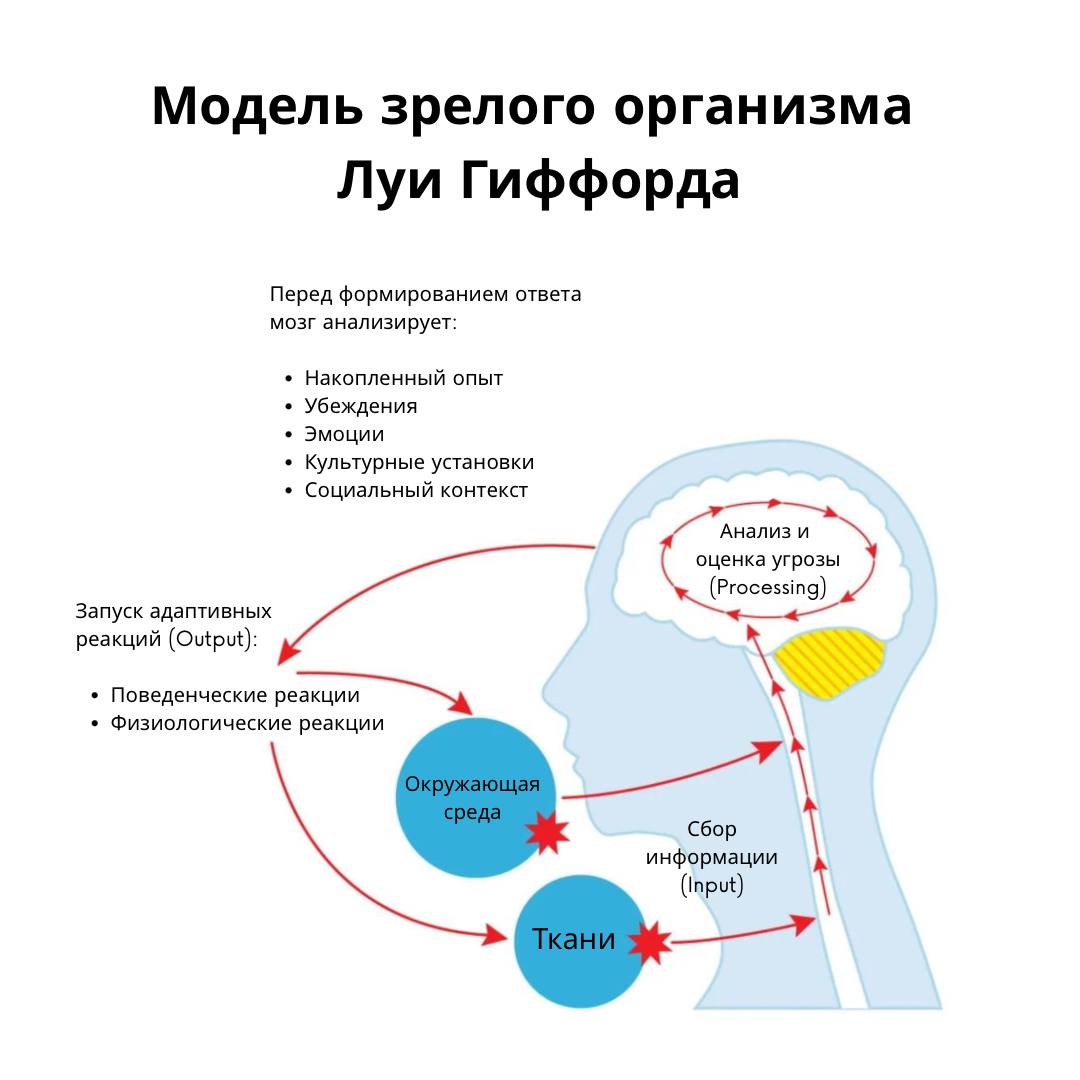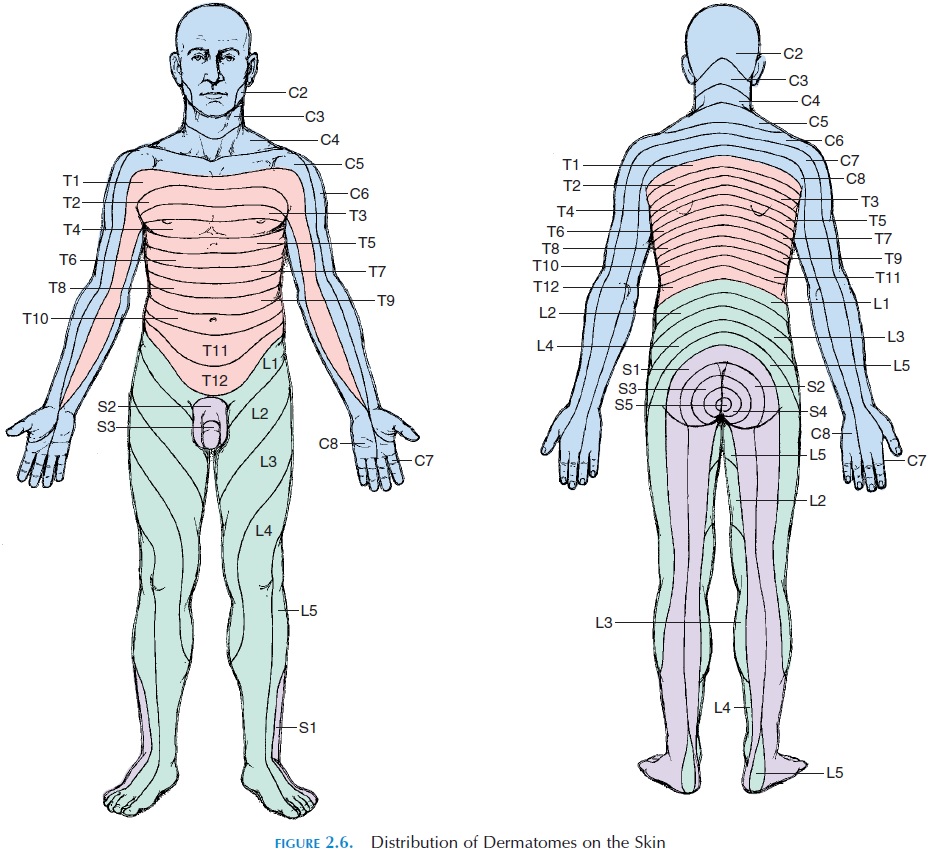
Многие студенты и терапевты усвоили, что корешковая боль и радикулопатия имеют дерматомальное распределение. Но так ли это на самом деле?
Прежде всего, давайте проведем различие между корешковой болью и радикулопатией. Несмотря на то, что «корешковая боль» и «радикулопатия» синонимично используются в литературе, это не одно и то же. Корешковая боль определяется как «боль, вызванная эктопическими разрядами, исходящими из спинномозгового корешка или его ганглия». Это невропатическая, электрическая боль, которая спускается вниз по ноге.
Радикулопатия — это еще одно, отдельное понятие. Это неврологическое состояние, при котором блокируется проводимость по спинномозговому нерву или его корешкам (Bogduk, 2009). Это приводит к неврологической симптоматике, такой как потеря чувствительности, называемая гипестезией или анестезией в тяжелой форме, потеря двигательной активности, называемая парезом или атрофией в тяжелой форме, или снижением рефлексов, называемое гипорефлексией или арефлексией, если они полностью отсутствуют. Если присутствует корешковая боль, радикулопатия или оба этих симптома, мы говорим о радикулярном синдроме, который является собирательным термином.
Имеет ли корешковая боль дерматомальный характер?
Итак, теперь давайте посмотрим, соответствует ли корешковая боль дерматомальной схеме. В исследовании Murphy (2009) наблюдались болевые паттерны у пациентов с корешковой болью и было обнаружено, что корешковая боль в шейном отделе позвоночника сопровождалась дерматомальным распределением только в 30% случаев, в то время как в поясничном отделе позвоночника она была немного лучше — 36%. Теперь давайте рассмотрим конкретные дерматомы отдельно.
Для шейного уровня только C4 кажется более или менее надежным (60%) — хотя мы должны быть осторожны с интерпретацией, т.к. было только 2 пациента с поражением нервного корешка на уровне C4. Все остальные уровни не кажутся надежными. Тоже самое касается поясничного отдела позвоночника.
По-видимому, только уровень S1 может быть более или менее надежным, поскольку 65% пациентов с компрессией нервного корешка S1 сообщают о боли в дерматомальном распределении S1. Все остальные уровни не соответствовали дерматомальному распределению. Однако следует отметить, что Murphy и его коллеги включали пациентов с многоуровневым заболеванием, что, вероятно, немного снизило надежность. В другом, более недавнем исследовании McAnany (2019) наблюдались болевые паттерны при шейной радикулопатии. Они обнаружили, что только 54% соответствуют обычному образцу дерматома, как описано в книге по анатомии Netter. При нестандартном распределении дерматомальные уровни отличались от стандартных на 1.68 уровня либо краниально, либо каудально.
Насколько надежны дерматомы, миотомы и рефлексы?
Итак, если корешковая боль в основном определяется как стреляющая, электрическая боль по всему распределению руки или ноги – насколько надежны наши дерматомы, миотомы и рефлексы? В исследовании Rainville (2017) сравнивались сенсорные изменения и слабость у пациентов с радикулопатией С6 и С7. Ученые пришли к выводу, что эти симптомы имеют ограниченную ценность для дифференциации между двумя уровнями. Al Nezari (2013) провел мета-анализ, чтобы выяснить, может ли обследование периферической нервной системы диагностировать уровень грыжи поясничного диска. Они утверждают, что сенсорные, моторные и рефлекторные тесты имеют низкую чувствительность, умеренную специфичность и ограниченную диагностическую точность для определения уровня грыжи диска. Таким образом, хотя неврологический осмотр может помочь подтвердить наличие корешкового синдрома и оценить гипофункцию для установления исходного уровня и мониторинга хода лечения, он не позволяет определить уровень компрессии нервного корешка.
В чем причина того, что наши карты дерматомов настолько ненадежны?
Во-первых, существует огромная вариабельность в плечевом и пояснично-крестцовом сплетениях. Если мы посмотрим на кадаверные исследования плечевого сплетения, то типичная анатомия плечевого сплетения была найдена только в 37-77% случаев. В плечевом сплетении описаны две основные вариации:
- Мы говорим о «префиксации», когда нервный корешок С4 вносит значительный вклад в сплетение, а Тh1 — нет или только минимально. Эта вариация имеет распространенность между 26-48%.
- Второй вариант называется «постфиксация». Это имеет место, если вклад С5 незначителен или отсутствует, а иннервация Тh2 значительна. Эта вариация присутствует у 4% населения. Префиксация или постфиксация может изменить наблюдаемую картину шейной радикулопатии в краниальном или каудальном направлении в зависимости от анатомического варианта.
Вторая причина заключается в том, что интрадуральные соединения корешков более чем у 50% трупов обнаруживаются у С5 и С6 и С6 и С7. Такое соединение между корешками разных нервных корешков называется анастомозом.
В-третьих, учебники, обычно используемые в медицинских программах, содержат многочисленные, противоречащие друг другу карты дерматомов. Кроме того, фундаментальные основы, на которых были созданы дерматомальные карты, несовершенны в различных отношениях. Например, карта, созданная Garrett и Keegan в 1948 году, до сих пор не подтверждена последующими исследованиями, однако эта карта в основном используется в учебниках.
Lee и соавт. (2008) провели оценку литературы и создали комбинированную карту дерматомов на основе опубликованных данных из 5 работ, которые они сочли наиболее надежными с экспериментальной точки зрения. Их карта выглядит следующим образом (что может немного отличаться от того, что вы и мы изучали в школе).
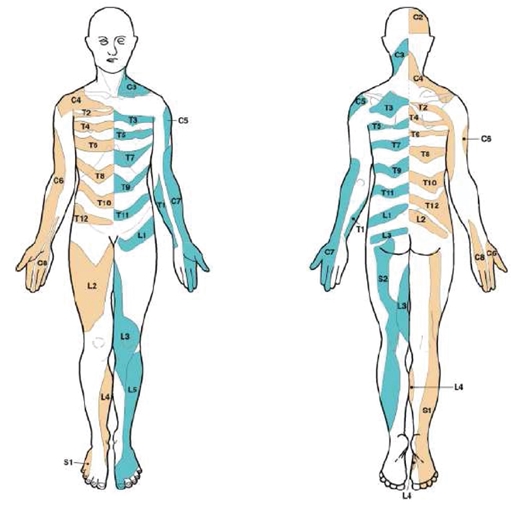
Итак, ни корешковая боль, ни радикулопатия, похоже, не следуют строгому дерматомному рисунку, которые мы изучали в школе. Поэтому при клиническом осмотре мы, скорее всего, не сможем определить, какой нервный корешок поражен. В то же время, эта информация, вероятно, гораздо важнее для хирургов, чем для нас, физиотерапевтов. Если кто-то страдает от корешковых симптомов, исходящих из L5 или S1, это, вероятно, не изменит нашу стратегию лечения каким-либо кардинальным образом. Возможно, вы захотите продолжить неврологическое обследование для подтверждения радикулопатии и оценки степени гипофункции. В то же время помните о высокой степени анатомической вариабельности и о том, что предсказать пораженный уровень невозможно.