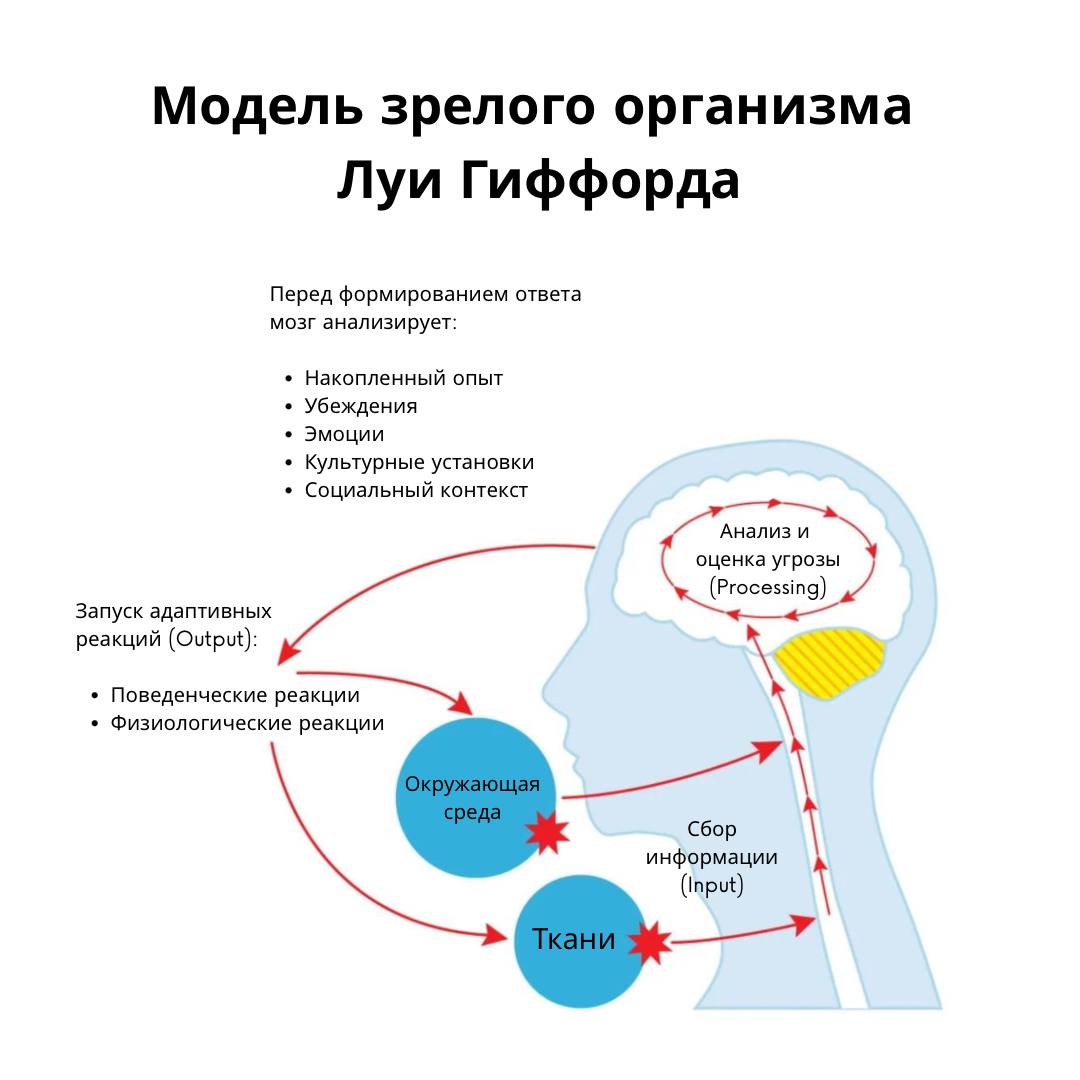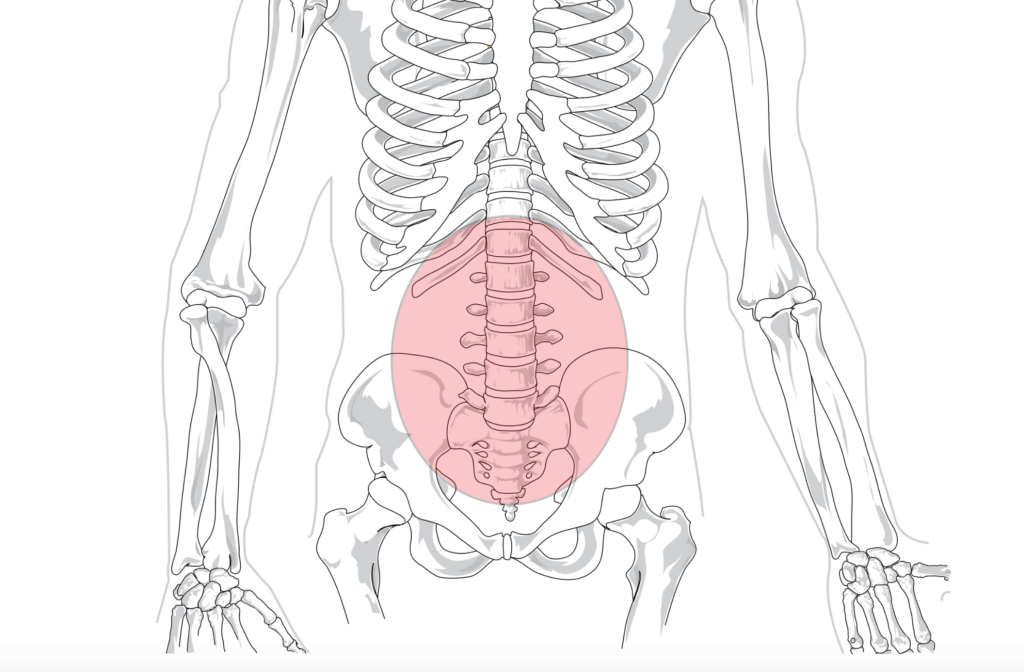
Боль в пояснице — пятая по частоте причина обращений к врачу, которой страдают почти 60-80% людей на протяжении всей жизни. Боль в пояснице, которая присутствует более трех месяцев, считается хронической, хотя до сих пор нет единого мнения относительно определения хронической боли в пояснице (ХБП). Специфические причины боли в пояснице встречаются редко, и примерно у 90% пациентов нельзя точно определить конкретный источник боли (Khan, 2014). Более 80% всех расходов на здравоохранение можно отнести на счет ХБП. Почти у трети людей, обращающихся за медицинской помощью по поводу боли в пояснице, сохраняется умеренная боль в течение года после острого эпизода. По оценкам, семь миллионов взрослых в США имеют ограничения в активности вследствие ХБП (Aure, 2003).
ХБП связана с нейрохимическими, структурными и функциональными изменениями коры (Aure, 2003) нескольких областей головного мозга, включая соматосенсорную кору (Kälin, 2016). Сложные процессы периферической и центральной сенситизации могут влиять на эволюцию острой боли в хроническую (Izzo, 2015).
Клинически значимая анатомия
Поясничный отдел расположен под грудным отделом позвоночника. Поясница состоит из пяти позвонков (L1-L5). Она имеет небольшой изгиб кпереди, известный как лордоз. Пятый поясничный позвонок соединен с верхней частью крестца. Позвонки поясничного отдела позвоночника соединены посредством фасеточных суставов, которые обеспечивают движения вперед, назад, в стороны, а также скручивающие движения. Два самых нижних сегмента поясничного отдела позвоночника, L5-S1 и L4-L5, несут наибольший вес и обладают наибольшей подвижностью, что делает эту область наиболее часто подверженной травмам. Между позвонками находятся межпозвонковые диски, которые обеспечивают поддержку и амортизацию. Диски поясничного отдела позвоночника чаще всего подвержены дегенерации или образованию грыжи, что может вызывать боль в пояснице, а также иррадиирующую боль в нижние конечности. Спинной мозг проходит от основания черепа до сегмента Th12-L1, где грудной отдел позвоночника переходит в поясничный. В этом месте от спинного мозга отходят нервные корешки, образуя конский хвост. Некоторые заболевания нижней части спины могут сдавливать эти нервные корешки, что приводит к боли, отдающей в нижние конечности, называемой корешковой болью или радикулопатией. В области поясницы также находятся крупные мышцы, которые поддерживают ее и обеспечивают движение туловища. Эти мышцы могут спазмироваться или напрягаться, что является распространенной причиной боли в пояснице.
Эпидемиология/Этиология
У 5-10% всех пациентов с болью в пояснице развивается ХБП. Уровень распространенности ХБП ниже у лиц в возрасте 20-30 лет, увеличивается с третьего десятилетия жизни и достигает максимума в возрасте 50-60 лет. Однако показатели распространенности стабилизируются на седьмом десятилетии жизни. Нет разницы в распространенности ХБП в разные периоды года или в разных местах (Meucci, 2015).
Друзья, 8-9 октября Георгий Темичев проведет вебинар (онлайн) «Двигательный контроль и обучение. Must have!». Подробности по ссылке: https://kinesiopro.ru/courses/vebinar-dvigatelnyj-kontrol-i-obuchenie-must-have/
Распространенность ХБП выше среди женщин, людей с более низким экономическим статусом, людей с меньшим уровнем образования и курильщиков. Есть данные, что распространенность удвоилась за последнее время. Это может быть связано с важными изменениями в образе жизни (ожирение) и в сфере труда. Такие факторы, как семейная история инвалидизирующей боли в пояснице, иррадиирующая боль в пояснице, малая двигательная активность, боль в пояснице, связанная с профессиональной деятельностью или вызванная дорожной травмой, связаны с хронической инвалидизирующей болью в пояснице в течение жизни (Fujii, 2013). Удовлетворенность работой и психосоциальные факторы также играют роль в развитии ХБП (Valmira, 2019).
Другие заболевания опорно-двигательного аппарата являются сопутствующим заболеванием, тесно связанным с ХБП. Умеренная ассоциация была обнаружена при рассмотрении всей скелетно-мышечной группы, причем более сильная связь была обнаружена при рассмотрении соматоформных симптомов (Ramond-Roquin, 2015).
Предполагается, что у пациентов с болью в пояснице изменение типа волокон в многораздельных мышц и разгибателя поясницы является возможным фактором этиологии и/или рецидива болевого синдрома, поскольку это негативно сказывается на силе и выносливости мышц. В случае последнего, волокна I типа, как утверждается, больше подвержены влиянию боли и иммобилизации, чем волокна II типа (Izzo, 2015).
Характеристика/Клиническая картина
Большинство пациентов, страдающих от ХБП, испытывают боль в нижней части спины (поясничная и крестцово-подвздошная области) и нарушение подвижности. Боль может также отдавать в нижние конечности, или может присутствовать генерализованная боль. Пациенты с ХБП могут также испытывать нарушения движений и координации, что может влиять на двигательный контроль.
Пациенту бывает сложно сохранять нейтральное положение, поэтому часто происходит перекос тела. Также может быть трудно поддерживать положение стоя, сидя или лежа, особенно в случае иррадиации боли в нижние конечности. Ношение предметов на руках или наклоны также могут вызывать жалобы. Повседневная деятельность, такая как уборка, занятия спортом и другими видами деятельности, может стать большой проблемой для людей с ХБП.
При генерализации боли сенсорный опыт пациента также может измениться; могут появиться убеждения избегания страха, катастрофизация боли и депрессивные мысли (Delitto, 2012). При появлении подобных симптомов можно говорить о наличии центральной сенситизации. Важно отслеживать эти «желтые флаги», а также «синие флаги» и «черные флаги».
Таким образом, при ХБП жалобы с охраняются более трех месяцев. Возможно, что ХБП протекает эпизодами. Некоторые эпизоды более тяжелые, чем другие, но в целом пациент страдает от постоянной боли. Помимо самочувствие пациента нарушаются социальные связи и его профессиональная деятельность.
Дифференциальная диагностика
Боль в нижней части спины — это наиболее частая жалоба пациентов, обращающихся за помощью к физическим терапевтам в амбулаторных условиях. Задача клиницистов состоит в том, чтобы распознать пациентов, у которых ХБП может быть связана с серьезными патологическими состояниями.
При болях в спине, связанных с конкретной патологией позвоночника, такой как радикулопатия или спинальный стеноз, диагноз позволяет установить магнитно-резонансная томография (МРТ) или КТ (компьютерная томография) (Last, 2009). В некоторых случаях после дифференциальной диагностики требуется немедленное вмешательство.
Читайте также статью: Красные флаги при заболеваниях позвоночника.
Красные флаги при заболеваниях позвоночника, специфичные для боли в нижней части спины, — это признаки или индикаторы возможной тяжелой патологии (Last, 2009). При наличии этих признаков требуется дальнейшее обследование, и пациенты должны быть направлены к другим специалистам. Клинические рекомендации NICE, выпущенные в 2016 году, и отчет KCE за 2017 год свидетельствуют о том, что красные флаги, связанные с болью в грудной клетке, ночной болью и возрастом старше 50 лет, которые используются для скрининга рака, имеют ограниченную диагностическую точность, и они рекомендуют использовать скопления красных флагов и клинический опыт для принятия решений и направления к смежному специалисту (Wambeke, 2017).
Диагностические процедуры
ХБП, с одной стороны, трудно диагностировать, но с другой стороны, ее определение очень простое. Фактически, если боль в спине сохраняется в течение 3 месяцев и более, мы можем считать ее ХБП. Как правило, диагноз таким пациентам ставится на основании анамнеза. Затем конкретный диагноз формулируется на основании осмотра и клинических результатов. Могут использоваться опросники, такие как STarT Back, Örebro или PICKUP (Almeida, 2018), а также диаграмма боли в теле, на которой пациент указывает локализацию своей боли и ее распределение (Southerst, 2013).
В случае специфической боли в пояснице для подтверждения диагноза требуются другие диагностические процедуры. МРТ и КТ позволяют исключить эти заболевания. Тем не менее, пациентам часто ставят неправильный диагноз. Нормальные возрастные дегенеративные изменения в позвоночнике могут быть неправильно интерпретированы как первопричина боли, хотя мы можем видеть те же изменения у людей без жалоб. По этой причине рентгенологические картины различаются в зависимости от возраста, даже у пациентов без ХБП (Barelli, 2016; Kälin, 2016; Panta, 2015).
Показатели результата
Проверенные опросники самоотчета, такие как индекс инвалидности Oswestry и опросник инвалидности Roland‐Morris, должны использоваться на исходном уровне и на протяжении всего курса лечения для отслеживания изменений в состоянии пациента. Модифицированный опросник соматического восприятия (MSPQ) используется для оценки интенсивности боли, инвалидности и соматического восприятия боли соответственно. MSPQ уместно и целесообразно использовать в исследовании ХБП, поскольку он был разработан и оценен специально для таких пациентов, а показатель MSPQ > 13 баллов является одним из клинических предикторов поясничного фасеточного синдрома (Last, 2009).
Про методы оценки боли можно почитать здесь: https://kinesiopro.ru/blog/metody-ocenki-boli/
Оценка
Исследования показали, что история болезни и биопсихосоциальная оценка имеют решающее значение для установления диагноза ХБП. Анамнез пациента и формы самоотчета помогают исключить такие серьезные патологии, как поражение конского хвоста, анкилозирующий спондилит (аксиальный спондилоартрит) и рак. Было показано, что форма самоотчета FABQ (опросник избегания страха) позволяет предсказать хронический характер заболевания и психосоциальные факторы, влияющие на прогноз пациента (George, 2003). Физикальное обследование направлено на подтверждение гипотезы о ХБП путем исключения других патологий или механизмов (Chou, 2007).
Существуют также клинические тесты, которые можно использовать для сортировки пациентов с повышенным риском развития ХБП от пациентов с подострой болью в пояснице. Наилучшим предиктором является тест на сгибание поясничного отдела позвоночника. Другие различия могут проявляться в функциональных тестах, ощущениях в стопах и в различных тестах на провокацию боли (Paatelma, 2009).
Профилактика
Выявление факторов риска позволяет разработать стратегии здравоохранения (и профилактики) для снижения бремени хронической боли. Некоторые факторы риска невозможно изменить, но другие можно модифицировать. Факторы риска включают социально-демографические, клинические, психологические и биологические факторы. Например, тревога, депрессия и катастрофизирующие убеждения (желтые флаги) связаны с высоких риском хронизации боли и плохим прогнозом (Van Hecke, 2013).
Оперантные подходы к лечению могут быть интегрированы в стандартное обезболивание при острой/подострой боли в пояснице. Градуированная активность и обучение являются перспективными подходами к лечению и профилактике ХБП. Объяснение физиологии боли также может оказать профилактическое действие (Brunner, 2013; Delitto, 2012).
Лечение
Фармакология
Недавние клинические рекомендации по лечению хронической боли в пояснице из Великобритании, Бельгии и США рекомендовали внести изменения в использование фармакотерапии при лечении хронической боли в пояснице. В тех случаях, когда нефармакологические вмешательства не принесли успеха, лекарственные препараты следует назначать только в минимальных дозах на минимальный срок (Almeida, 2018). Однако важно информировать пациентов об известных потенциальных вреде и пользе. Фармакотерапия должна использоваться только как средство для поддержания активности и участия в лечении, а не как самостоятельное решение проблемы.
- Ацетаминофен (Парацетамол) — это жаропонижающее и обезболивающее средство без противовоспалительных свойств. Основным осложнением является риск гепатотоксичности (Chou, 2010). Все три последних руководства рекомендуют отказаться от использования Ацетаминофена при острых (доказательства высокого качества) или хронических эпизодах (доказательства низкого качества) боли в пояснице. Кохрейновский систематический обзор показал, что Ацетаминофен не эффективнее плацебо при лечении острой боли в пояснице, а его эффективность при ХБП неясна (Saragiotto, 2016). В последних исследованиях говорится, что существует много неопределенностей относительно эффекта Парацетамола, поэтому необходимы дальнейшие исследования. Имеются лишь низкокачественные доказательства отсутствия эффекта при немедленном уменьшении боли.
- НПВС (нестероидные противовоспалительные препараты) — это обезболивающие и противовоспалительные лекарства, которые блокируют фермент циклооксигеназу (ЦОГ)-2. Побочные эффекты включают желудочно-кишечные осложнения, такие как кровоточащие язвы и перфорация; также возможны почечные осложнения. НПВС малоэффективны для уменьшения степени нарушения дееспособности (Chou, 2010; Enthoven, 2017). Использование НПВС рекомендуется в трех последних руководствах, но в низких дозах и при низком риске развития побочных эффектов.
- Опиоиды. В прошлом опиоиды довольно часто использовались у пациентов, испытывающих умеренную или сильную боль. В настоящее время рекомендации по их применению изменились, и все последние руководства советуют использовать их с осторожностью (из-за риска потенциального вреда от привыкания и случайной передозировки). Вместе с тем рекомендации по их применению и способы их назначения в разных руководствах различаются. Исследования показали, что опиоиды умеренно эффективны для облегчения боли, хотя влияние на функциональные показатели довольно небольшое, и их следует назначать только в тех случаях, когда польза перевешивает риск. Опиоиды с замедленным высвобождением более предпочтительны по сравнению с опиоидами с немедленным высвобождением (для предотвращения побочных эффектов), причем их следует принимать регулярно, а не по мере необходимости. В связи с тем, что опиоиды вызывают привыкание, их длительное применение должно тщательно контролироваться на предмет злоупотребления (Chou, 2010; Deshpande, 2007).
- NICE, руководство Великобритании, больше не рекомендует опиоиды при хронической боли в пояснице.
- KCE, Бельгийское руководство, рекомендует опиоиды при хронической боли в пояснице, но советует воздержаться от их регулярного применения.
- Руководство Американского колледжа врачей рекомендует опиоиды в качестве последнего средства при лечении хронической боли в пояснице для людей, которые не реагируют на нефармакологические вмешательства и когда другие фармакологические варианты не дали результатов.
- Антидепрессанты. Трициклические антидепрессанты (ТЦА) широко используются для лечения многочисленных хронических болевых синдромов. Однако существуют противоречивые данные о том, есть ли значительные изменения в облегчении боли или степени инвалидности при ХБП. Недавний систематический обзор показал, что существуют данные умеренного качества, указывающие на отсутствие разницы в облегчении боли между антидепрессантами и плацебо у пациентов с ХБП (Kuijpers, 2011). Клинические рекомендации NICE не советуют ТЦА и неселективные ингибиторы обратного захвата серотонина-норадреналина. В то время как в руководстве KCE указано, что и те, и другие потенциально полезны при хронической боли с центральной сенситизацией (например, повышенной активностью центральной нервной системы). Депрессия часто встречается у пациентов с хронической болью в пояснице и должна лечиться соответствующим образом (Chou, 2007).
- Другие лекарственные средства. Релаксанты скелетных мышц, бензодиазепины и противоэпилептические препараты не рекомендуются из-за недостаточного количества доказательств их эффективности при ХБП (Chou, 2010).
Междисциплинарный подход
При лечении пациентов с ХБП было показано, что лечение в составе мультидисциплинарной команды дает неплохой результат. Мультидисциплинарный подход включает лечение физических, психологических и социально-профессиональных аспектов расстройства (Demoulin, 2010). «Страх боли, в свою очередь, должен инициировать беспокойство о последствиях боли и, следовательно, усиливать избегающее поведение, что в долгосрочной перспективе приводит к усилению боли, функциональной инвалидности и депрессии» (Samwel, 2009).
У пациентов, которые не прошли курс консервативного лечения, многопрофильные реабилитационные программы дают лучшие результаты в отношении долгосрочного прогноза по сравнению с обычным лечением или физической терапией. У пациентов, участвующих в этих программах, также увеличиваются шансы на трудоустройство по сравнению с пациентами, получающими только физиотерапевтическое лечение (Kamper, 2015).
Физическая терапия
Минимальное вмешательство
Советы. При неспецифической боли в пояснице общим советом по самолечению является сохранение активности. Это же относится и к ХБП (Delitto, 2012; Chou, 2007). Ресурс — руководство, основанное на доказательствах уровня 1a и уровня 1b.
Часто предполагается, что твердый матрас оказывает благоприятное воздействие при боли в пояснице. На самом деле, для пациентов с хронической неспецифической болью в пояснице (без отраженной боли) лучше подходит матрас средней жесткости. Пациенты испытывают меньше боли в течение дня и ночи (Kovacs, 2003). Дать только совет, скорее всего, будет недостаточно. Важно сочетать несколько способов лечения, чтобы избежать рецидива (Delitto, 2012).
Упражнения на растяжку и гибкость используются для увеличения диапазона движения хамстрингов, квадрицепсов, грушевидных мышц и капсулы тазобедренного сустава (Maddalozzo, 2016). Цель — уменьшить боль, улучшить движение и уменьшить функциональные ограничения.
Терапевтические упражнения
Было доказано, что физическая терапия оказывает благоприятное воздействие на лечение ХБП и рекомендуется во всех трех недавно опубликованных клинических руководствах (Halliday , 2016). Использование упражнений на координацию, укрепление и выносливость уменьшает боль в пояснице и инвалидность у пациентов с подострой и хронической болью в пояснице с нарушениями координации движений (Delitto, 2012). Для пациентов с ХБП без генерализованной боли будут рассматриваться упражнения умеренной и высокой интенсивности. Для пациентов с ХБП с генерализованной болью следует рассмотреть возможность включения прогрессивных, низкоинтенсивных упражнений.
- Упражнения для укрепления мышц кора используются для восстановления координации и контроля мышц туловища, а также поясничное-тазового региона. Эти упражнения также направлены на восстановление силы и выносливости мышц туловища. Упражнения для мышц туловища могут быть более эффективными, чем общая программа тренировок, для облегчения боли и улучшения функции спины у пациентов с ХБП в краткосрочной перспективе. В долгосрочной перспективе существенных различий обнаружено не было (Wang, 2012).
- Упражнения для улучшения двигательного контроля. Протоколы упражнений для контроля двигательной активности показали свою эффективность в лечении хронической боли в пояснице. К числу мышц-мишеней обычно относятся поперечная мышца живота, многораздельные мышцы, диафрагма и мышцы тазового дна. Эти упражнения направлены на улучшение нейромышечного контроля сегментов туловища, участвующих в движении позвоночника (Macedo, 2009; Waterloo’s, 2016; Ferreira, 2007; Costa, 2009). Они превосходят некоторые другие методы лечения, такие как общая программа тренировок (в отношении инвалидности в краткосрочной, промежуточной и долгосрочной перспективе и боли в краткосрочной и промежуточной перспективе), мануальная терапия (в отношении инвалидности во все периоды времени) и минимальное вмешательство (во все периоды времени в отношении боли и инвалидности) (Byström, 2013).
- Инструкции. Независимое сокращение глубоких стабилизирующих мышц, таких как поперечная мышца живота и многораздельные мышцы, облегчаемое сокращением мышц тазового дна, приводит к их содружественному сокращению. Одновременно необходимо обучать контролю дыхания во время маневров активации мышц туловища. Прогрессия достигается при освоении сокращений в статических задачах. Затем переходят к выполнению сокращений во время динамических задач. Рекомендуется ежедневная практика дома в течение 30 минут (Halliday, 2016).
- Обучение сенсорной дискриминации. Реорганизация коры головного мозга представляет собой барьер для успешного восстановления; однако пластичность, лежащая в основе реорганизации коры, также предполагает, что она может реагировать на целевые методы лечения, такие как обучение сенсорной дискриминации. Это включает в себя тактильную дискриминацию и сенсомоторное переобучение, которые предполагают распознавание пациентом местоположения и типа стимулов (обучение локализации). Однако эти подходы не полностью разработаны с патоанатомической точки зрения, поскольку процессы, вовлеченные в реорганизацию коры головного мозга при ХБП, изучены не до конца (Kälin, 2016).
- Тракция. Обобщенные данные свидетельствуют о том, что механическое вытяжение поясницы неэффективно для лечения острой или хронической неспецифической боли в пояснице. Немногие исследования оценивали эффективность лечения корешковой боли в пояснице, но имеющиеся данные свидетельствуют о том, что вытяжение и мануальные манипуляции неэффективны или связаны с небольшим эффектом (Voloshin, 1982).
- Метод Маккензи. Доказано, что по эффективности он не уступает другим методам лечебной физкультуры. По сравнению с упражнениями на двигательный контроль не было выявлено существенной разницы в показателях боли и функции. Однако пациенты сообщили о большем улучшении чувства выздоровления в краткосрочной перспективе по сравнению с пациентами, получавшими упражнения для улучшения контроля двигательной активности. Это, очевидно, может отличаться в разных группах пациентов (Halliday, 2016).
- Массаж в настоящее время рекомендуется как на острой, так и на хронической стадии боли в пояснице (Almeida, 2018), однако такие методы, как электрическая стимуляция нервов, низкоуровневая лазерная терапия, коротковолновая диатермия и ультразвук, не доказали своей эффективности (Almeida, 2018; Chou, 2007). Также считается, что упражнения, направленные на общее улучшение силы и выносливости, не являются оптимальными для пациентов с хронической болью в пояснице (Ferreira, 2007).
- Акупунктура больше не поддерживается британскими и бельгийскими рекомендациями, но по-прежнему поддерживается американскими рекомендациями, в которых говорится, что уменьшение болевых симптомов может быть незначительным (Qaseem, 2017).
Пилатес
Существуют противоречивые данные о том, что пилатес эффективен для уменьшения боли и инвалидности у людей с ХБП, при этом отсутствует информация о долгосрочном наблюдении (Wells, 2013). В рандомизированном контролируемом исследовании, проведенном в 2015 году, изучался пилатес для уменьшения боли (ВАШ), функции и качества жизни (SF-36) у людей с хронической болью в пояснице (Natour, 2015). 60 пациентов были разделены либо на экспериментальную группу (ЭГ), которые продолжали принимать лекарства, занимаясь пилатесом, либо на контрольную группу (КГ), которая продолжала принимать лекарства. Другие показатели результатов включали функциональность (опросник Roland Morris), удовлетворенность (шкала Likert), гибкость (сидя и вытянувшись) и прием НПВС, которые оценивались на исходном уровне и через 45, 90 и 180 дней. Результаты показали, что группы на исходном уровне были однородными. Имелась статистическая разница в пользу ЭГ в отношении уменьшения боли (P < 0.001), функции (P < 0.001) и качества жизни (P < 0.046). Статистическая разница была также обнаружена между группами в отношении использования обезболивающих препаратов через 45, 90 и 180 дней (P < 0.010), причем ЭГ принимала меньше НПВС, чем КГ.
После этого в 2015 году был завершен Кохрейновский обзор, посвященный изучению пилатеса для лечения боли в пояснице. Он включал исследования до марта 2014 года с 10 исследованиями и 510 пациентами с ХБП (Yamato, 2016). Продолжительность лечения варьировалась от 10 до 90 дней, последующее наблюдение составляло от 4 недель до 6 недель, а размер выборки варьировался от 17 до 87 участников. Был сделан вывод, что пилатес, вероятно, более эффективен, чем минимальное вмешательство, в краткосрочной и промежуточной перспективе в отношении боли и инвалидности и более эффективен, чем минимальное вмешательство, в отношении улучшения функции и общего впечатления о выздоровлении в краткосрочной перспективе. Однако пилатес, вероятно, не более эффективен, чем другие упражнения, в отношении боли и инвалидности в краткосрочной и промежуточной перспективе. Для функции другие упражнения были более эффективны в промежуточном периоде, но не в краткосрочном наблюдении. Поэтому нельзя сделать вывод о пользе пилатеса для лечения боли в пояснице.
Кроме того, в 2015 году был завершен систематический обзор, в котором изучался эффект программ упражнений пилатес у пациентов с ХБП (Patti, 2015). Было использовано 29 подходящих статей до июля 2014 года. В шести статьях изучался пилатес в сравнении с другими упражнениями, в девяти — пилатес в сравнении с отсутствием лечения или минимальным вмешательством при кратковременной боли, в пяти — терапевтический эффект пилатеса в рандомизированной когорте и в девяти анализировались обзоры. В результате систематического обзора был сделан вывод о недостатке исследований, демонстрирующих эффективность пилатеса по сравнению с другими методами лечения хронической боли. Однако пилатес более эффективен, чем минимальные физические упражнения, для уменьшения боли.
Назначение пилатеса. В 2018 году в рандомизированном контролируемом исследовании изучались различные программы пилатеса у 296 пациентов с неспецифической ХБП (Miyamoto, 2018). Пациенты были распределены на четыре группы: группа буклетов (БГ), пилатес один раз в неделю (БГ1), пилатес два раза в неделю (БГ2), пилатес три раза в неделю (БГ3). Показатели результатов включали боль и инвалидность при шестинедельном наблюдении. Результаты показали, что БГ1 значительно улучшилась по сравнению с БГ, а БГ2 значительно улучшилась по сравнению с БГ1.
В этих исследованиях, проведенных за последние пять лет, делается вывод о пользе пилатеса для людей с ХБП. Данные исследования выявили улучшение результатов при сравнении пилатеса с минимальным вмешательством, но не выявили значительного улучшения по сравнению с другими физическими упражнениями. При увеличении интенсивности занятий с одного раза в неделю до двух раз в неделю боль и инвалидность уменьшаются, особенно в краткосрочной перспективе, при этом в литературе не отмечено никаких побочных эффектов. Поэтому пилатес следует рассматривать как безопасное дополнение наряду с другими упражнениями для пациентов с ХБП. По мнению NHS Choices, регулярные занятия пилатесом могут помочь улучшить осанку, мышечный тонус, баланс и подвижность суставов, а также снять стресс и напряжение. Они одобрили обучающее видео по пилатесу для пациентов с ХБП. В нем рассказывается о разминке, безопасном вставание с пола, а также о последовательности выполнения каждого движения с объяснением повторений и комплексов.
Йога
Данные последних лет свидетельствуют о том, что йога является эффективным дополнительным методом лечения при хронической боли в пояснице (Holtzman, 2013). Систематический обзор показал, что существуют доказательства умеренной достоверности того, что йога превосходит нефизические вмешательства (образовательные буклеты) в улучшении функции спины через 6 месяцев; низкий уровень доказательств того, что это продолжается и через 12 месяцев. В исследовании также изучались упражнения, направленные на спину, в сравнении с йогой. Доказательства были низкой степени достоверности и не показали практически никакой разницы между этими вмешательствами как по результатам функции спины, так и по выраженности боли (Wieland, 2017).
Еще один систематический обзор, опубликованный в 2017 году, свидетельствует о снижении баллов за боль (P<0.001) и улучшении функции (P<0.01) через 24 недели после программы йоги Айенгара по сравнению с контрольной группой, получавшей обычный уход (Chou, 2017). При сравнении с физическими упражнениями были получены схожие результаты, однако величина эффекта была небольшой, а различия не всегда были статистически значимыми. Снижение интенсивности боли в краткосрочной перспективе также было связано с йогой по сравнению с обучением (0.45; CI от 0.63 до 0.26), однако эффект был меньше и не был статистически значимым при долгосрочном наблюдении.
В рандомизированном исследовании, проведенном в 2017 году, йога и физическая терапия сравнивались друг с другом в дополнение к сравнению каждой из них с обучением пациентов. 12-недельная программа йоги дала результаты, эквивалентные физиотерапевтическому вмешательству (снижение на 1.7 балла по опроснику инвалидности Roland Morris (RMDQ) против снижения на 2.3 балла). Разница находилась в пределах установленной границы неполноценности в 1.5 балла. Результаты исследования отличались от предыдущей литературы при рассмотрении краткосрочных результатов йоги в сравнении с обучением, где было показано, что йога уступает обучению как по снижению боли, так и по функциональности. Однако после поддерживающей фазы (либо дополнительные занятия йогой, либо программа домашних упражнений) функциональные показатели, такие как сокращение приема обезболивающих препаратов, были выше в группе йоги по сравнению с образовательной группой.
Назначение йоги. Конкретные детали, касающиеся назначения йоги, мало освещены в литературе (Sherman, 2012). Что касается продолжительности занятия, то в нескольких исследованиях упоминается 75 минут (Saper, 2013; Saper, 2017). Распределение этого времени в разных исследованиях различно: время, посвященное разминке и позам йоги, варьируется от 40 минут (Saper, 2013) до 55 минут (Saper, 2017). Saper и др. (2013), сравнивая занятия йогой один раз и два раза в неделю при ХБП, пришли к выводу, что статистически значимой разницы в уменьшении боли или функции спины при увеличении частоты занятий нет.
В обоих исследованиях (Saper, 2017, 2013) подробно описаны конкретные позы йоги и разминочные упражнения, некоторые примеры показаны на рисунках ниже. Наряду с исследованием 2017 года были опубликованы дополнительные материалы, включая буклет для участников (Saper, 2014) и руководство для инструкторов по йоге.
В заключение следует отметить, что йога оказывает положительное влияние на боль и функциональные показатели у пациентов с ХБП. Было установлено, что она имеет статистически значимую разницу по сравнению с минимальным вмешательством. Однако результаты сравнения с упражнениями и обычной физиотерапией противоречивы. Йогу следует рассматривать в качестве дополнения к обычной физической терапии до проведения дополнительных исследований более высокого качества.
Биопсихосоциальная реабилитация (когнитивно-поведенческая терапия)
Для пациентов с неспецифической хронической болью в пояснице, а точнее для пациентов, которые уже прошли полный курс консервативного лечения, программа биопсихосоциальной реабилитации может привести к положительному долгосрочному эффекту в плане боли и инвалидности (Kamper, 2015).
Кроме того, важную роль могут сыграть обучение физиологии боли и градуированная лечебная физкультура. Не было обнаружено существенной разницы между эффектом упражнений для контроля двигательной активности и градуированной лечебной физкультурой, но подгруппы пациентов могут лучше реагировать на одно из этих вмешательств (Macedo, 2009).
Заключение
При лечении хронической боли в пояснице рекомендуется использовать мультидисциплинарный подход. У пациентов, которые уже провалили курс консервативного лечения, мультидисциплинарные программы реабилитации дают лучшие результаты в долгосрочной перспективе в отношении боли и инвалидности по сравнению с обычным лечением или физической терапией. Физическая терапия должна включать лечебную физкультуру (без мануальной терапии). Лечебная физкультура может быть представлена общей программой тренировок, упражнениями по Маккензи или упражнениями для улучшения двигательного контроля. Пилатес и йога также могут быть использованы (если пациент заинтересован в этом). Биопсихосоциальная реабилитация рекомендуется пациентам с неспецифической хронической болью в пояснице. Обучение и градуированные упражнения также могут играть важную роль для этих пациентов. Таким образом, важно выбрать терапию, которая подходит конкретному пациенту.