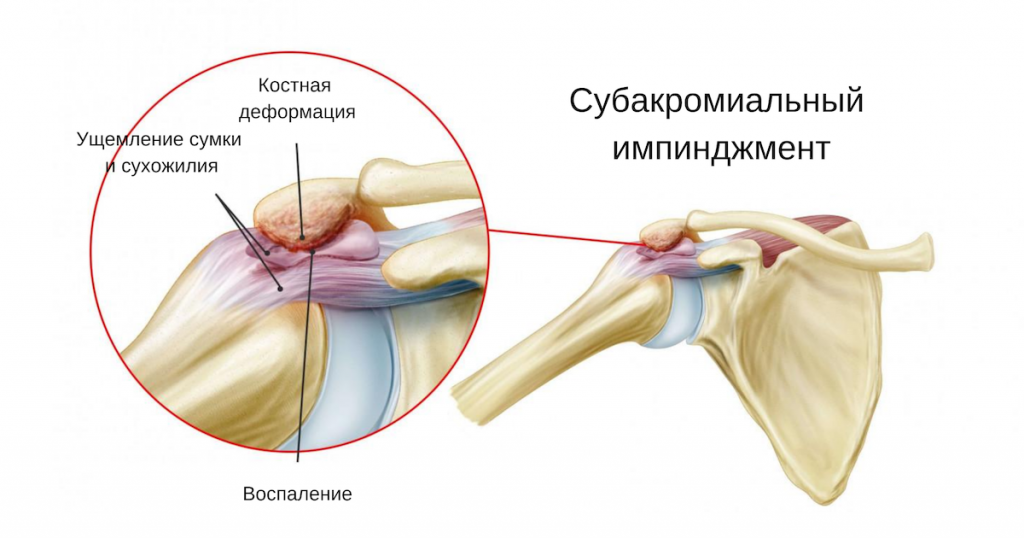
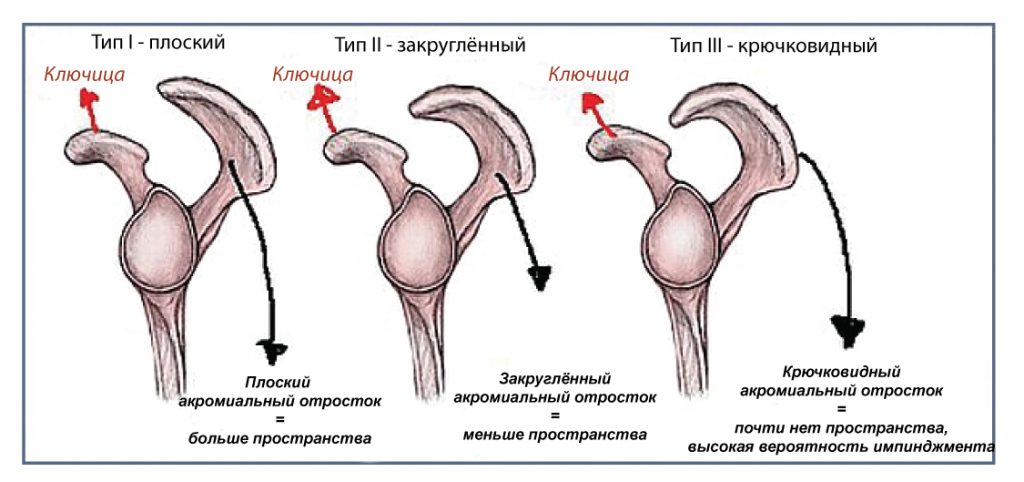
Нетравматическая боль в плече, связанная со структурами субакромиального пространства, является одной из «горячих» тем в научном сообществе. До сих пор не утихают споры – как именно ее классифицировать и какое название присвоить?
Термин субакромиальный импинджмент-синдром (САИС), под которым понимается боль в плече при поднятой руке, был впервые введен в 1972 г. доктором Чарльзом Ниром. В его основе – импинджмент (биомеханическое защемление) структур, расположенных в субакромиальном пространстве. САИС рассматривается как симптоматическое раздражение субакромиальных структур между клювовидно-акромиальной дугой и головкой плечевой кости при подъеме руки выше плеча или головы. По мнению многих экспертов, это одна из наиболее частых причин боли в плече.
Классификация
Нир выделил четыре типа импинджмент-синдрома плеча.
1/ Первая степень: возраст <25 лет, обратимый отек, тендинит, отсутствие разрывов, консервативное лечение.
- Умеренная боль во время упражнений, сила мышц и объем движений остаются без изменений. Могут присутствовать отек или кровоизлияние. Данное состояние обычно встречается у пациентов моложе 25 лет и часто возникает из-за травматического перенапряжения. На этой стадии синдром может быть обратимым.
2/ Вторая степень: 25-40 лет, наличие постоянных рубцов, тендинит, отсутствие разрывов, субакромиальная декомпрессия.
- Боль возникает при выполнении обычных ежедневных действий и особенно часто – в ночное время. При данном состоянии объем движений в суставе ограничивается. Это более серьезная патология, которая чаще встречается у пациентов 25-40 лет. Патологические изменения включают фиброз соединительной ткани, а также необратимые изменения в сухожилиях.
3/ Третья степень: возраст >40 лет, мелкие разрывы ротаторной манжеты, субакромиальная декомпрессия и некрэктомия/хирургическая коррекция.
4/ Четвертая степень: возраст >40 лет, большие разрывы ротаторной манжеты, субакромиальная декомпрессия с хирургической коррекцией.
Классификация Нира в свое время послужила ключом к пониманию патологии плечевого сустава. Позже у САИС были выделены четыре подтипа в зависимости от того, был ли это наружный или внутренний импинджмент.
Наружный импинджмент
Первичный наружный импинджмент связан со структурными изменениями в плече-лопаточном суставе, в результате которых механически сужается субакромиальное пространство. К этим изменениям относят изменение объема костей, образование остеофитов, неправильное положение костей после переломов или разрастание субакромиальных мягких тканей. Указанные патологии могут быть как врожденными, так и приобретенными. Форма акромиального отростка или лопатки может сыграть большую роль при восстановлении и лечении после первичного наружного импинджмент-синдрома.
Друзья, совсем скоро состоится семинар Георгия Темичева «Диагностика и терапия проблем плече-лопаточного комплекса». Узнать подробнее…
Вторичный наружный импинджмент связан с ненормальной лопаточно-грудной кинематикой и изменением силового баланса. Это приводит к функциональному нарушению центрирования головки плечевой кости, что влечет за собой смещение центра вращения при подъеме руки. Причина указанных проблем – слабость мышц ротаторной манжеты (функциональная нестабильность) в сочетании со слабыми связками и капсулой плечевого сустава (микро-нестабильность). Обычно обструкция происходит в клювовидно-акромиальном пространстве из-за переднего смещения головки плечевой кости. При первичном импинджменте повреждение происходит в субакромиальном пространстве. Обычно вторичный импинджмент происходит у более молодых пациентов и сопровождается болью спереди и сбоку плеча. Симптомы, как правило, специфичны для определенных занятий, в том числе тех, где происходит удар рукой сверху вниз.
Внутренний импинджмент
Внутренний импинджмент, возможно, наиболее частая причина боли в задней части плеча у спортсменов с сильной высокой подачей. Причина кроется в ущемлении сухожилий ротаторной манжеты плеча (а именно – задней поверхности надостной мышцы и передней поверхности подостной мышцы) между большим бугорком плечевой кости и задне-верхней частью суставной губы. В основном данный синдром наблюдается при частом выполнении движений, когда рука находится выше головы. Данное положение становится патологическим во время максимальной наружной ротации, при передней капсулярной нестабильности, дисбалансе мышц плече-лопаточного комплекса и/или чрезмерной нагрузке на мышцы ротаторной манжеты плеча. Все перечисленное вместе приводит к потере контроля над плечом и лопаткой.
Данные определения и описания САИС основаны на гипотезе, предполагающей, что раздражение акромиона ведет к наружному стиранию бурсы, ротаторной манжеты и других структур субакромиального пространства. Однако позже описание патологии доросло до «импинджмента, связанного с болью в плече», что отражало мнение о том, что «импинджмент» представляет целую группу симптомов и возможных механизмов боли, а не только патоанатомическую диагностику саму по себе. Данная теория была доминирующей на протяжении последних 40 лет и служила обоснованием для клинических тестов, консервативной терапии, хирургических вмешательств и протоколов реабилитации. Впрочем, в последнее десятилетие обоснованность данной теории была поставлена под сомнение как с теоретической, так и практической точки зрения. Были высказаны предположения, что используемая терминология может негативно настроить пациента в отношении консервативных методов лечения и физической терапии. В итоге результаты лечения могут оказаться хуже ожидаемых, что очень часто заставляет пациентов сделать выбор в пользу операции.
На фоне неутихающих споров по поводу терминологии и большим количеством определений, с помощью которых пытаются описать субакромиальную боль и ее патофизиологию, были высказаны предположения, что термин САИС, все таки, не отражает в полной мере механизм патологии. В настоящее время наиболее подходящим был выбран термин «Субакромиальный болевой синдром» или СБС, который лучше всего описывает боль, которая, как считается, возникает в структурах, расположенных между акромионом и головкой плечевой кости. Указанный термин, однако, не отражает другие причины боли в плече, локализованные за пределами субакромиального пространства.
Определение/Описание
Diercks и соавт. определяют СБС как совокупность нетравматичных, унилатеральных проблем с плечом, которые вызывают боль, локализованную вокруг акромиона, обычно усиливающуюся во время или после подъема руки. По сути, это собирательный термин, который описывает боль, вызванную любым повреждением какой-либо структуры или структур в пределах субакромиального пространства. Таким образом, данный термин включает все состояния, связанные с субакромиальными структурами: субакромиальный бурсит, кальциноз предплечья, тендинит бицепса или дегенерация сухожилий ротаторной манжеты.
Распространенность заболевания
Субакромильный болевой синдром – наиболее частое заболевание плеча, на долю которого приходится от 44% до 65% всех жалоб на боль в плече. Частота этих жалоб увеличивается с возрастом. Пик заболеваемости приходится на старший возраст – после шестидесяти лет.
Этиология
Вопрос об этиологии заболевания все еще является открытым. Предполагают, что его механизм может быть связан с внутренними и внешними факторами, а также их комбинацией. К ним относятся мышечный дисбаланс и анатомические факторы, которые влияют на субакромиальное пространство, различные формы акромиона, его передний наклон, его угол, латеральная экстензия акромиона относительно головки плечевой кости. Костные изменения в нижнем акромиально-ключичном суставе или клювовидно-акромиальной связке также могут влиять на субакромиальной пространство.
И хотя принято считать, что в патогенезе заболевания участвуют сразу несколько факторов, остается несколько важных нерешенных вопросов. А именно — какая субакромиальная структура первой страдает в результате патологии и каковы механизмы, вызывающие боль?
Клинически значимая анатомия
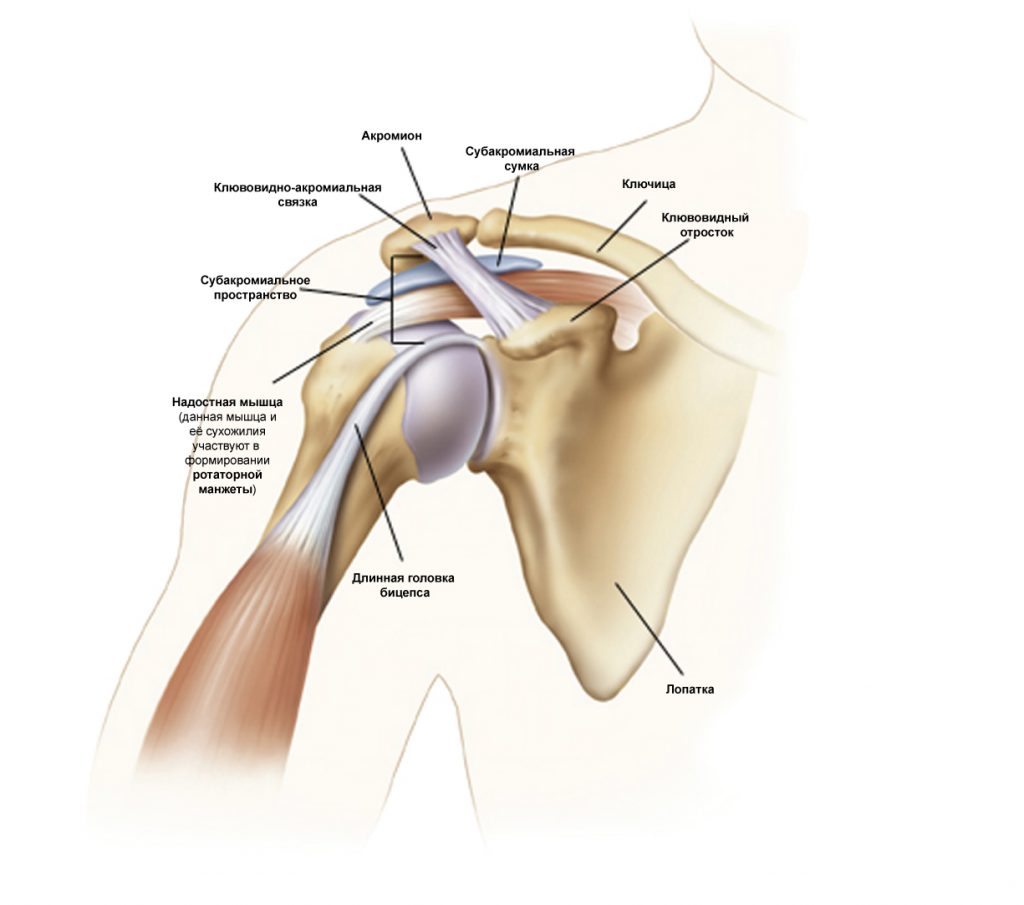
Субакромиальное пространство – это пространство, расположенное под акромионом (между верхним краем головки плечевой кости и акромиальным отростком лопатки). Данное пространство ограничено акромионом и клювовидным отростком (которые являются частью лопатки), соединенные с помощью клювовидно-акромиальной связки.
Читайте также статью: Анатомия плече-лопаточного сустава.
Размер субакромиального пространства – около 1 см. Оно состоит из следующих структур:
- Клювовидно-акромиальная дуга, состоящая из акромиона, клювовидного отростка и клювовидно-акромиальной связки.
- Головка плечевой кости.
- Подакромиальная сумка.
- Сухожилия мышц ротаторной манжеты (подостной, надостной, малой круглой и подлопаточной).
- Сухожилия длинной головки бицепса плеча.
- Капсула плечевого сустава.
Клиническая картина
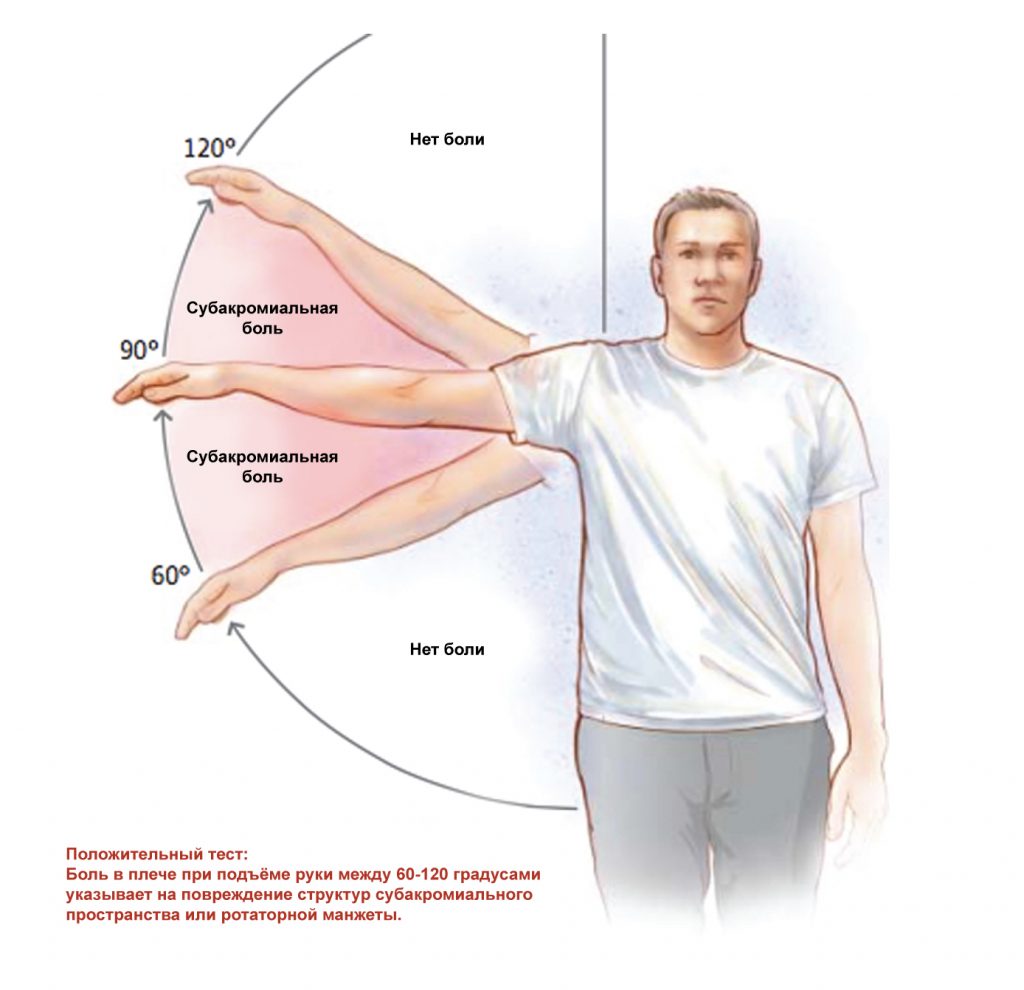
В основном данное заболевание встречается у пациентов старше 40 лет, которые мучаются от постоянной боли в плече. Предшествующие травмы у них отсутствуют. Боль у таких пациентов возникает при подъеме руки между 70 ° и 120 °, “болезненной дуге » (см рис.), при вынужденном движении руки над головой и при лежании на пораженной стороне. Симптомы могут быть хроническими или острыми. Чаще всего это постепенный, дегенеративный процесс, вызывающий импинджмент, нежели некий сильный внешний фактор. Именно поэтому пациентам чаще всего трудно назвать точное начало симптомов.
Диагностика
Физикальное обследование
Подробный сбор анамнеза и клиническое обследование – необходимые составляющие для постановки диагноза СБС. Необходимо отметить, что какого-то одного теста недостаточно для диагностирования истинной патологии плечевого сустава, поэтому необходимо использовать комбинацию различных тестов.
Про ротаторную манжету плеча читайте тут.
Голландская ортопедическая ассоциация выпустила руководство по диагностике и лечению субакромиального болевого синдрома, в котором рекомендует проводить следующие тесты:
- Тест Хокинса-Кеннеди.
- Тест болезненной дуги.
- Тест на сопротивление подостной мышцы (наружной ротации).
Комбинация указанных тестов имеет более высокую прогностическую ценность.
- Если положительны сразу три теста, то вероятность, что у пациента СБС — 10,56.
- При двух положительных тестах вероятность составляет 5,03
- Один положительный тест — 0,90.
- При отсутствии положительных тестов вероятность наличия синдрома — 0,17.
Для того, чтобы исключить разрыв ротаторной манжеты, необходимо выполнить следующие тест:
- Drop Arm Test (тест «падающей руки»), помогающий определить целостность подостной мышцы.
Инструментальная диагностика
Рентгенограмма может помочь установить анатомические изменения, а также выявить кальцификацию или артрит акромиально-ключичного сустава. Рекомендуется выполнять рентгенограмму в трех проекциях:
- Передне-задняя проекция: снимок выполняется с 30-градусной наружной ротацией плеча, что помогает оценить плечевой сустав и обнаружить субакромиальные остеофиты или склероз большого бугорка плечевой кости.
- Боковая проекция: с ее помощью возможно увидеть субакромиальное пространство и дифференцировать патологию.
- Аксиальная проекция: помогает визуализировать акромион и клювовидный отросток, а также кальцификацию клювовидно-акромиальной связки.
Также возможно оценить субакромиальное пространство. МРТ может помочь выявить полный или частичный разрыв сухожилий ротаторной манжеты, а также воспалительные процессы. УЗИ и артрография применяются при подозрении на разрыв ротаторной манжеты или в сложных случаях.
УЗИ плеча относится к специфическим и чувствительным методам визуализации. Его диагностическая точность высока и сопоставима со стандартным МРТ, что позволяет выявить частичные или полные разрывы ротаторной манжеты.
Руководства, выпущенные Голландской ортопедической ассоциацией, рекомендуют использовать ультразвук как наиболее полезный и экономичный метод визуализации в случае неудачи первого периода консервативного лечения. Ассоциация рекомендует сочетать УЗИ с обычной рентгенографией плечевого сустава для определения остеоартроза, костных аномалий и наличия/отсутствия отложений кальция. В руководствах также подчеркивается, что в случаях, когда надежное УЗИ не доступно или не позволяет сделать окончательный вывод, то показано МРТ плечевого сустава. МРТ также следует использовать у пациентов, допущенных к хирургическому восстановлению разрыва вращательной манжеты, чтобы оценить степень ретракции и жировой инфильтрации.
В случае, если необходимо исключить любую внутрисуставную аномалию или частичное повреждение вращательной манжеты, то возможно провести МРТ-исследование с внутрисуставным контрастированием. Предпочтительно, чтобы во время обследования плечо было отведено и находилось в наружной ротации.
Дифференциальный диагноз
Существует целый ряд патологических состояний, которые легко спутать с субакромиальным болевым синдромом. Тщательное физикальное обследование должно исключить следующие заболевания:
- Полный
или частичный разрыв ротаторной манжеты плеча. - Синдром верхней апертуры.
- Шейный
спондилез. - Подвывих
плечевого сустава. - Патологии
акромиально-ключичного сустава. - Адгезивный
капсулит плеча («замороженное плечо») . - Артрит
плечевого сустава. - Паралич
трапециевидной мышцы. - Кальцифицирующий
тендинит. - Субакромиальный
бурсит. - Артропатии.
- Нестабильность
плечевого сустава.
Лечение
Лечение зависит от возраста, активности и общего состояния здоровья пациента. Цель лечения состоит в том, чтобы снизить боль и восстановить функцию. Первой линией лечения является консервативное лечение, которого следует придерживаться как минимум год до улучшения и восстановления функции сустава. Хирургическое вмешательство следует рассматривать лишь в том случае, если пациент не реагирует на всестороннее неоперативное лечение.
Консервативное лечение состоит из покоя, сокращения активностей, провоцирующих синдром, например – движений, когда руки находятся выше головы, НПВС для снятия боли и отека, физической терапии и инъекций в субакромиальную область. Кортизон часто назначается из-за его противовоспалительных и обезболивающих свойств, однако применять его необходимо с осторожностью и избегать приема при наличии боли, обусловленной проблемами с сухожилиями.
Нет убедительных доказательств, что операция более эффективна, чем консервативное лечение. Хирургическое вмешательство показано только в том случае, если не удается снизить боль и восстановить функцию консервативным методом. В зависимости от характера и тяжести травмы используются определенные хирургические техники, однако четких предпочтений среди них нет.
Хирургическое лечение
Хирургическое восстановление порванных тканей, особенно надостной мышцы, длинной головки бицепса или капсулы сустава. Следует иметь в виду, что разрыв ротаторной манжеты не является показанием для операции.
- Бурсэктомия или удаление субакромиальной сумки плечевого сустава.
- Субакромиальная декомпрессия для увеличения субакромиального пространства путем удаления костных шпор или выступов на нижней стороне акромиона или коракоакромиальной связки.
- Акромиопластика для увеличения субакромиального пространства с помощью удаления части акромиона.
- Артроскопическая акромиопластика – менее инвазивная процедура по сравнению с открытой операцией, а также требует меньшего времени для реабилитации.
Современные исследования свидетельствуют о том, что нет разницы между открытым вмешательством и артроскопической операцией с точки зрения функционирования плеча и осложнений. Открытая бурсэктомия, вероятно, даст тот же клинический результат, что и бурсэктомия с акромиопластикой.
Физическая терапия
Существуют убедительные доказательства того, что контролируемая неоперативная реабилитация уменьшает боль в плече и улучшает функциональное состояние сустава. В случае, если у пациента нет разрыва, который требует хирургического лечения, то первой линией терапии должно стать консервативное лечение (уровень доказательности 4).
Про наиболее эффективные упражнения для подлопаточной мышцы читайте здесь.
Физическая терапия включает:
- Терапия RICE (покой, холод, возвышенное положение и компрессия) – применяется в острой фазе для снижения боли и отека.
- Упражнения на стабилизацию и постуральную коррекцию.
- Упражнения на мобильность.
- Упражнения на развитие силы.
- Растяжка, в том числе капсулярный стречинг.
- Приемы мануальной терапии.
- Акупунктура.
- Электрическая стимуляция.
- Ультразвук.
- Низкоуровневая лазерная терапия оказывает положительное влияние на все симптомы, за исключением мышечной силы (уровень доказательности 1b).
- Инъекции кортикостероидов в первые 8 недель.
- Экстракорпоральная ударно-волновая терапия высокой интенсивности не рекомендуется в острую фазу. УВТ высокой интенсивности более эффективна, чем низкой интенсивности (уровень доказательности 2a).
В острый период терапия должна быть нацелена прежде всего на снижение болевого синдрома, после чего можно переходить к силовым упражнениям. Такая очередность необходима, чтобы избежать травмы в будущем. Физические упражнения сами по себе доказали свою эффективность, однако их сочетание с мануальной терапией обеспечивает дальнейшее увеличение мышечной силы. Упражнения – краеугольный камень в терапии субакромиального импинджмента, однако исследования не обнаружили никакой разницы при проведении занятий дома или в клинике (уровень доказательности 1b).
Силовые упражнения должны включать (уровень доказательности 1a):
- Укрепление ротаторной манжеты плеча: упражнения на наружную ротацию с использованием эспандеров, горизонтальную абдукцию.
- Укрепление нижней и средней порции трапециевидной мышцы (отжимания, унилатеральные вращения лопаткой, билатеральные наружные вращения плеча, унилатеральная депрессия лопатки).
- Укрепление нижней порции трапециевидной мышцы – важная часть физической терапии. У пациентов с субакромиальным импинджментом эта часть слабее, чем средняя и верхняя порции указанной мышцы (уровень доказательности 3b).
Специальная программа реабилитации, куда входят эксцентрические упражнения на укрепление ротаторной манжеты, а также эксцентрические и концентрические упражнения для стабилизаторов лопатки, хорошо зарекомендовала себя в части снижения боли и улучшения функции плеча (уровень доказательности 1b).
Было доказано, что мобилизация мягких тканей эффективна для нормализации мышечного спазма и других тканевых дисфункций. Также при СБС эффективны суставные мобилизации для восстановления объема движения (уровень доказательности 3b).
Комбинация физической терапии и хирургического вмешательства дает лучшие клинические результаты, чем только физическая терапия (уровень доказательности 2b).
Движения ротаторной манжеты, над которыми необходимо особенно тщательно работать при СБС – это внутреннее и наружное вращение, а также отведение. Важно помнить, что ротаторная манжета выполняет не только функцию вращения, но и стабилизирует плечевой сустав. Таким образом, чем сильнее мышцы ротаторной манжеты, тем меньше защемление. Для начала рекомендуется выполнять по 10-40 повторений по 3-5 раз в неделю и использовать дополнительные веса (4-8 кг).
Пациентам со второй стадией импинджмента может потребоваться формальная программа физической терапии. Изометрическая растяжка может быть полезна для восстановления объема движения. Также рекомендуется выполнять изотонические упражнения с фиксированным, а не переменным весом. В связи с чем упражнения для плеча в данном случае лучше выполнять со стабильным весом, а не резиновым лентами. Акцент делается на количество повторов, а не на вес, и в упражнениях используется малый вес. Иногда полезны специальные спортивные техники, особенно для улучшения таких движений как бросок, подача или движения во время плавания. Кроме того, могут быть полезны такие методы физиотерапии, как электрогальваническая стимуляция, ультразвуковое лечение и поперечный фрикционный массаж (уровень доказательности 2b).
Источник: Physiopedia — Subacromial Pain Syndrome.