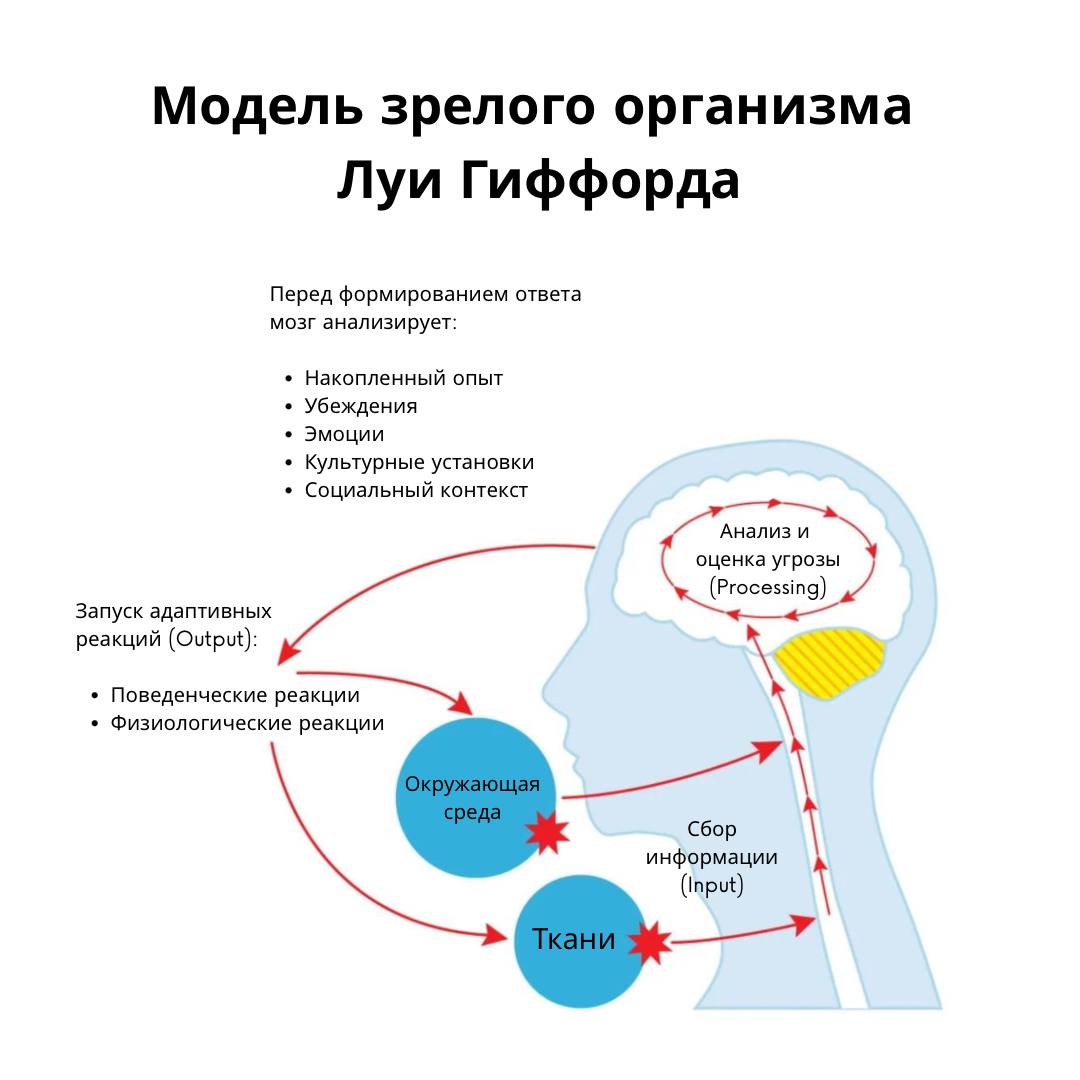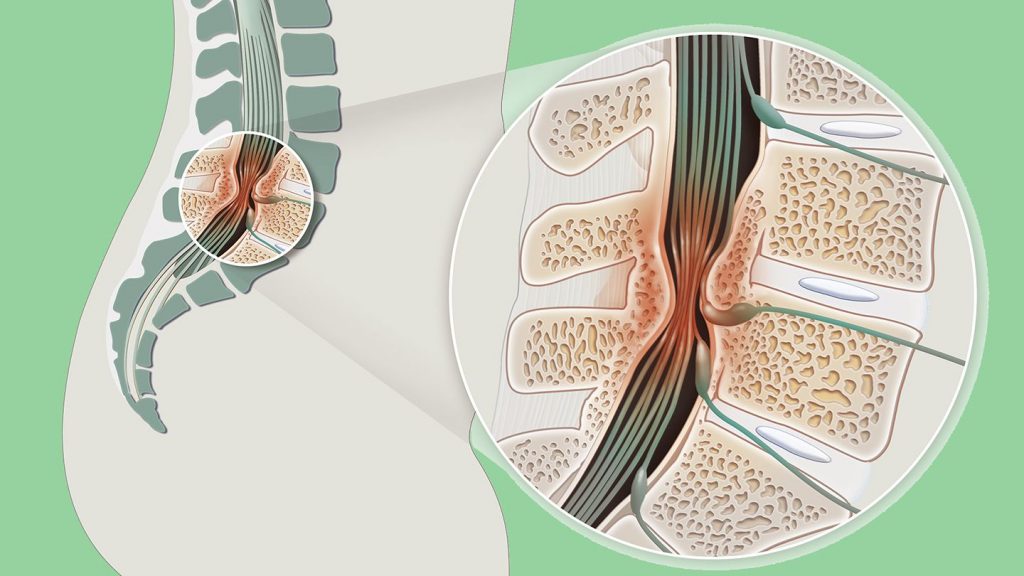
Боль в пояснице является серьезной проблемой здравоохранения во всех развитых странах мира и чаще всего лечится в учреждениях первичной медико-санитарной помощи. Обычно это состояние определяется как боль, мышечное напряжение или скованность, локализованные в области ниже последних ребер и выше ягодичных складок, с болью в ноге (ишиас) или без нее. Наиболее значимыми проявлениями данной проблемы являются боль и нарушение дееспособности.
Около 90% всех пациентов с болью в пояснице имеют неспецифическую боль, которая, по сути, является диагнозом, основанным на исключении специфической патологии (Koes, 2006). Эти специфические патологии могут быть определены как:
- Радикулопатия.
- Грыжа межпозвонкового диска.
- Стеноз поясничного отдела позвоночника.
- Спондилолистез.
- Анкилозирующий спондилит.
- Остеопороз.
- Перелом поясничного отдела позвоночника.
- Метастазы в позвоночник.
- Синдром конского хвоста.
- Болезнь Шейермана.
- Сколиоз.
Вы также можете почитать статью: Неспецифическая боль в пояснице.
Клинически значимая анатомия
Позвоночник человека представляет собой «самоподдерживающуюся» конструкцию из скелета, хрящей, связок и мышц. Нижняя часть спины (где чаще всего возникает боль) включает пять поясничных позвонков и несет на себе вес верхней половины тела. Между телами позвонков располагаются межпозвонковые диски, которые действуют как амортизаторы, предохраняя позвонки во время движения. Связки удерживают позвонки на месте, а за счет сухожилий мышцы прикрепляются к позвоночнику. Из спинного мозга выходит тридцать одна пара нервов, которые управляют движениями тела и передают от него сигналы к головному мозгу.
Эпидемиология/Этиология
Боль в пояснице — это симптом, а не болезнь, и у нее много причин. Обычно ее описывают как боль между нижним краем последних ребер и ягодичными складками. Это чрезвычайно распространенное явление. Около 40% людей сообщают, что испытывали боль в пояснице в течение последних 6 месяцев. Приступы боли обычно начинаются в подростковом возрасте до 40 лет. В небольшом проценте случаев боль в пояснице становится хронической (Randall, 2002; Hoy, 2010). Боль в пояснице считается острой, если она началась менее 1 месяца назад. Симптомы хронической боли в пояснице продолжаются 2 месяца или дольше. Как острая, так и хроническая боль в пояснице могут быть дополнительно классифицированы как неспецифическая или специфическая/корешковая (Majid, 2008).
Характеристика/Клиническая картина
Сколиоз (Johari, 2016)
- Неинтенсивная боль.
- Локальные мышечные боли.
- Местная боль в связках.
- Боковое искривление позвоночника.
- Мышечное напряжение.
- Анталгическая поза.
- Боковой наклон тела.
- Одно плечо поднято выше другого.
Болезнь Шейермана (Wenger, 1999; Ristolainen, 2012; Axelrod, 2015)
- История деформации из-за структурного кифоза в подростковом возрасте.
- В поясничном отделе позвоночника может возникнуть гиперлордоз.
- Сильная корреляция между болезнью Шейермана и сколиозом.
- Скованность хамстрингов.
- Боль в спине, локализованная дистальнее вершины деформации.
- Боль, связанная с активностью.
- Усталость.
- Мышечная скованность (особенно в конце дня).
- Неврологические симптомы.
- В тяжелых случаях может быть нарушена функция сердца и легких. Другие вторичные изменения — грыжи Шморля, изменение концевых пластин тел позвонков и сужение межпозвонкового пространства.
- Мышечные спазмы или судороги.
- Затруднения при выполнении физических упражнений.
- Ограничение гибкости.
Анкилозирующий спондилит (Andersson, 1989; Baaj, 2012)
5 фаз:
- Острое воспаление.
- Повреждение хрящей вследствие неоднократных острых воспалений.
- Поврежденный хрящ не заживает и замещается костной тканью.
- Суставы утрачивают подвижность.
- Компоненты сустава растут навстречу друг другу и образуют единое целое.
Симптомы
- Иридоциклит или увеит (воспаление радужной оболочки глаза).
- Боль в груди, животе и ногах.
- Утренняя скованность продолжительностью более 30 минут и пробуждение во второй половине ночи.
- Боль и скованность усиливаются в покое и уменьшаются при физической нагрузке.
- Жалобы на периодические затруднения дыхания из-за уменьшения объема грудной клетки.
- Воспаление ахилловых сухожилий.
- Псориаз.
- Проблемы с кишечником (например, болезнь Крона).
- Могут поражаться периферические суставы, глаза, кожа, сердечно-сосудистая система и желудочно-кишечный тракт.
- Из суставов конечностей наиболее часто и сильно страдают тазобедренные, плечевые и коленные суставы.
- Усталость, потеря веса и лихорадка являются косвенными проявлениями воспалительного процесса. Это может привести к серьезным психологическим проблемам, например, депрессии.
Грыжа диска
Если межпозвонковая грыжа не давит на нерв, то боль не возникает. Если грыжа давит на нерв, то могут присутствовать:
- Скованность в пояснице, ограничение амплитуды движений.
- Боль в пояснице и/или ноге.
- Онемение и покалывание, слабость мышц нижней конечности.
- Снижение рефлексов.
- Нарушение функции тазовых органов.
Тяжесть жалоб зависит от выраженности давления на невральные ткани.
Про анатомию и функции межпозвонкового диска можно почитать здесь.
Корешковый синдром (Konstantinou, 2015; Van Boxem, 2010)
- Острая, тупая, пронизывающая, пульсирующая, колющая, стреляющая или жгучая боль.
- Боль в пояснице и/или ноге.
- Давление в области пораженного нервного корешка (паравертебрально) может вызывать боль на периферии.
- При дисфункции нервного корешка (радикулопатия) снижаются рефлексы, возникает сенсорный дефицит и/или мышечная слабость.
Стеноз позвоночного канала (Siebert, 2009)
- Постоянная и сильная боль в пояснице.
- Боль, отдающая в ноги.
- Симптомы усиливаются, если стоять прямо. Если лечь/присесть/наклониться вперед, боль уменьшается.
- Мышечное напряжение, скованность в пояснице.
- Нарушения чувствительности.
- Слабость в ногах и/или ягодицах.
- Нейрогенная перемежающаяся хромота.
- Недержание.
- Сексуальные дисфункции.
- Нарушения сна.
Спондилолистез (Wicker, 2008)
- Нестабильность.
- Боль и скованность в пояснице.
- Боль при разгибании.
- Боль, отдающая в верхнюю часть ноги.
- В состоянии покоя боль уменьшается.
- Трофические изменения, атрофия мышц.
- Скованность хамстрингов.
- Уменьшение амплитуды движений позвоночника.
- Нарушения координации и равновесия.
- Неврологические симптомы (возможно развитие синдрома конского хвоста).
Метастазы (Linton, 1998)
- Боль усиливается ночью и в состоянии покоя.
- Сдавливание спинного мозга, приводящее к онемению или покалыванию в животе и ногах, проблемам с кишечником и мочевым пузырем, слабости в ногах, трудностям при ходьбе.
Синдром конского хвоста (Van Tulder, 1997)
- Боль в пояснице и ногах.
- Нарушение чувствительности в ногах.
- Нарушение функции тазовых органов.
- Сложности при ходьбе.
Дифференциальная диагностика
Некоторые состояния могут проявляться схожими нарушениями:
- Механические
- Растяжение/повреждение мышц поясницы.
- Компрессионный перелом поясничного позвонка.
- Системные
- Остеомиелит
- Дерматомиозит.
- Отраженные
- Аневризма брюшного отдела аорты.
- Панкреатит.
- Нефролитиаз.
Диагностические процедуры
В клинической практике сортировка пациентов основана на выявлении так называемых «красных флажков» или индикаторов серьезной патологии, включая проблемы с нервными корешками. Если красные флажки отсутствуют, считается, что у пациента неспецифическая боль. Помимо красных флажков существуют «желтые флажки». Желтые флажки были разработаны для выявления пациентов с риском хронической боли и нарушения дееспособности. Инструмент скрининга, основанный на этих желтых флажках, был одобрен для использования в клинической практике (Linton, 1998). Однако прогностическая ценность желтых флажков и основанного на них инструмента скрининга нуждается в дальнейшей оценке в клинической практике и исследованиях.
Признаки (красные флаги), которые могут указывать на патологию позвоночника или дисфункцию нервных корешков.
Красные флаги:
- Возраст начала заболевания <20 или >55 лет.
- Немеханическая боль (не связана с временем или активностью).
- Боль в грудной клетке.
- Наличие в анамнезе карциномы, применения стероидов, ВИЧ.
- Общее плохое самочувствие.
- Потеря веса.
- Наличие неврологических симптомов.
- Структурная деформация позвоночника.
Признаки поражения нервных корешков:
- Боль в ноге сильнее боли в пояснице.
- Иррадиация боль в стопы или пальцы.
- Онемение и парестезия в одном и том же месте.
- Тест подъема прямой ноги усиливает боль в ноге.
- Неврологические признаки, обусловленные поражением одного корешка.
Общие рекомендации по лечению острой боли в пояснице
- Диагностическая сортировка (неспецифическая боль, корешковый синдром, специфическая патология).
- Сбор анамнеза и осмотр для исключения красных флагов.
- Физическое обследование, в том числе, неврологическое тестирование, включая тест подъема прямой ноги.
- Учет психосоциальных факторов (если нет улучшения).
- Рентгенологическое облседование неинформативно при неспецифической боли.
Изменения на рентгеновской и магнитно-резонансной томограммах и возникновение неспецифической боли не имеют тесной связи (Van Tulder, 1997). Отклонения, обнаруженные при визуализации людей без боли в пояснице, встречаются так же часто, как и у пациентов с болью в пояснице. Van Tulder и Roland сообщили о рентгенологических изменениях (распространенность 40-50%) у людей без боли в пояснице. Они считают, что радиологи должны включать эти эпидемиологические данные в отчеты о результатах рентгенологического исследования (Roland, 1998). При этом у многих людей с болью в пояснице нет никаких отклонений. В клинических руководствах эти данные привели к рекомендации ограничить направление на визуализацию пациентов с неспецифической болью. Только в случаях с тревожными состояниями может быть показана визуализация. Jarvik и соавт. (2002) сообщили, что компьютерная и магнитно-резонансная томография одинаково точно диагностируют грыжу и стеноз поясничного диска — оба состояния, которые можно легко дифференцировать от неспецифической боли по наличию упомянутых выше красных флажков. МРТ, вероятно, более точна, чем другие виды визуализации, особенно для диагностики воспалительных процессов и злокачественных новообразований, но распространенность этих специфических патологий невелика.
Итоговые показатели
В приведенном ниже списке представлены часто используемые показатели результатов лечения боли в пояснице. Эти опросники являются полными и не зависят от конкретного пациента. Часто для выявления конкретных заболеваний, связанных с болью в пояснице, необходимо проводить медицинскую визуализацию, но для определения наиболее полезного показателя в вашей клинической ситуации потребуется ваше собственное клиническое суждение.
- Шкала боли в спине Квебек (QBPDS)
- Опросник, разработанный для измерения уровня функциональной нетрудоспособности у пациентов с болью в пояснице. Предназначен для тех, кто страдает такими заболеваниями, как острая и хроническая боль в пояснице, стеноз поясничного отдела позвоночника.
- Индекс инвалидности Освестри (ODI)
- Это заполняемый пациентом опросник, который дает субъективную процентную оценку уровня функции (инвалидности) у тех, кто проходит лечение по поводу острой и хронической боли в пояснице.
- Опросник Роланда-Морриса
- Пациента просят отметить различные утверждения, когда они применимы к нему в данный конкретный момент времени. Опросник наиболее чувствителен для пациентов с легкой и умеренной степенью нарушения дееспособности.
- Функциональная шкала боли в спине
- Самоопросник из 12 пунктов, который позволяет оценить функциональные способности и предназначен для людей, страдающих от боли в спине.
- Визуальная аналоговая шкала (VAS).
Обследование
Первой целью физиотерапевтического обследования пациента с болью в пояснице является его классификация в соответствии с диагностическими критериями, рекомендованными международными руководствами по боли в спине. Серьезные и специфические причины боли в пояснице с неврологическим дефицитом встречаются редко (в 1-2% случаев), но важно проводить скрининг на эти состояния. Когда серьезные и специфические причины боли в пояснице исключены, говорят, что у человека неспецифическая (простая или механическая) боль в пояснице.
Осмотр
- Как пациент входит в комнату?
- Может наблюдаться деформация постуры при сгибании или боковой наклон таза, возможно, небольшая хромота.
- Как пациент садится и насколько удобно/неудобно он сидит?
- Как пациент встает со стула? Пациент с болью в пояснице может использовать корсет, чтобы избежать болезненных движений.
- Осанка: обратите внимание на сколиоз (тест Адамса), чрезмерный лордоз или кифоз.
Другие признаки
- Тип телосложения.
- Выражение лица.
- Кожа.
- Волосы.
- Разница в длине ног (функциональная и структурная).
Амплитуда движений
Амплитуда активных движений поясничного отдела позвоночника оценивается, когда пациент стоит. Движение поясничного отдела происходит в 3 плоскостях и включает 4 направления, а именно:
- Сгибание вперед: 40°-60°
- Разгибание: 20°-35°
- Боковое сгибание/боковой наклон (влево и вправо): 15°-20°
- Ротация (влево и вправо): 3°-18°.
Изометрическое мышечное тестирование
Тестирование силы мышц поясничного отдела включает мышцы, располагающиеся вокруг позвоночного столба и другие крупные мышцы, которые крепятся к осевому скелету. Цель мышечного тестирования — оценить силу и воспроизвести боль.
Пальпация
При обследовании поясничного отдела врач может использовать пальпацию для двух целей:
- Чтобы найти болезненные участки.
- Для подтверждения предположений, построенных ранее при осмотре.
Неврологическое тестирование
Тест подъема прямой ноги
Тест используется для выявления раздражения или сдавления корешка поясничного нерва. Это пассивный тест, при котором каждая нога исследуется отдельно.
SLUMP-тест
Данный тест также используется для выявления раздражения или сдавления корешка поясничного нерва. Положительный результат теста подтверждается появлением корешковых симптомов. Затем тест повторяется на контралатеральной стороне.
Тест натяжения бедренного нерва
Тест используется для выявления патологии бедренного нерва или нервных волокон, выходящих на уровне третьего и четвертого поясничных сегментов.
Тесты, для выявления суставной дисфункции
Gillet-тест
Тест используется для оценки ограничения подвижности крестцово-подвздошного сочленения.
FABER-тест
Тест на сгибание, отведение, наружную ротацию (FABER) используется для оценки тазобедренного сустава. Его также можно использовать для оценки крестцово-подвздошного сочленения (дополнительное давление в конце амплитуды).
Тест поясничного квадранта
Это провокационный тест, который позволяет оценить состояние фасеточных суставов поясничного отдела позвоночника. Он может использоваться для выявления локальных, отраженных и корешковых болей.
Лечение
Спондилолистез
Общие положения (Kalichman, 2008; Weinstein, 2008)
- Вначале отдых и избегание таких движений, как подъемы тяжестей, сгибания и занятия спортом.
- Анальгетики и нестероидные противовоспалительные средства могут уменьшать боль и оказывать противовоспалительное действие при раздражении нервных корешков и суставов.
- Эпидуральные стероидные инъекции могут быть использованы для облегчения боли в пояснице, боли в нижних конечностях, связанной с радикулопатией и нейрогенной хромотой.
- Для уменьшения сегментарной нестабильности позвоночника и боли может быть полезен корсет (Belfi, 2006).
Хирургия
- Пациенты с хроническими и инвалидизирующими симптомами, которые не реагируют на консервативное лечение, могут быть направлены на операцию (Monticone, 2014).
Сколиоз
Пациентам с ранним сколиозом, определяемым как боковое искривление позвоночника в возрасте до 10 лет, предлагается хирургическое лечение, если оно является прогрессирующим, несмотря на консервативное лечение (угол Кобба 50° или более). Спондилодез позвоночника не рекомендуется в этой возрастной группе, поскольку он препятствует его росту и развитию легких (Kaspiris, 2011).
При консервативном лечении использование корсета в основном направлено на предотвращение прогрессирования вторичных кривых, которые развиваются выше и ниже врожденной кривой, вызывая дисбаланс. В этих случаях они могут применяться до наступления скелетной зрелости (Kaspiris, 2011).
Операция на позвоночнике у пациентов с врожденным сколиозом считается безопасной процедурой, и многие авторы утверждают, что ее следует проводить как можно раньше, чтобы предотвратить развитие тяжелых местных и вторичных структурных деформаций, которые впоследствии потребуют более обширного спондилодеза. В большинстве случаев операция проводится в подростковом возрасте, но новые методики позволяют добиться хорошей коррекции и у взрослых. Целями хирургического лечения являются предотвращение прогрессирования искривления и улучшение выравнивания и баланса позвоночника (Kaspiris, 2011).
Корешковый синдром
Поясничный корешковый синдром можно лечить консервативно или хирургически. Согласно международному консенсусу, в первые 6-8 недель показано консервативное лечение (Driscoll, 2011). Операция должна быть предложена только в том случае, если жалобы сохраняются в течение как минимум шести недель после начала консервативного лечения (Jacobs, 2011). Оперативное вмешательство при дискогенной радикулопатии называется дискэктомией и направлено на удаление грыжи диска и, в конечном итоге, части диска (Koes, 2007).
Синдром конского хвоста
Как только диагностирован синдром конского хвоста, рекомендуется срочная хирургическая декомпрессия, чтобы избежать возможных необратимых неврологических изменений (Bin, 2009). Роль хирургического вмешательства заключается в устранении давления на нервы в области конского хвоста и удалении повреждающих элементов (Gardner, 2011).
Болезнь Шейермана
Лечение болезни Шейермана зависит от возраста пациента, степени ангуляции и предполагаемого оставшегося роста.
Консервативное лечение
Если в период роста кифоз грудного отдела превышает 40-45° и имеются рентгенологические признаки болезни Шейермана, показано консервативное лечение. Оно заключается в использовании корсета и упражнений (Wenger, 1999).
Оперативное лечение
Пациенты с болезнью Шейермана редко подвергаются хирургическому вмешательству, поскольку история болезни в большинстве случаев доброкачественная. Консервативное лечение обычно неэффективно при больших искривлениях (более 75°) или у взрослых. Боль в позвоночнике и неприемлемый косметический вид являются наиболее частыми показаниями к операции. Важно быть осторожным при консультировании таких пациентов, поскольку эти критерии субъективны. В связи с этим также не существует общепризнанных критериев показания к операции (Wenger, 1999; Etemadifar, 2016; Yanik, 2016).
Стеноз поясничного отдела позвоночника
Если консервативное лечение не дало результатов, может быть рассмотрен вопрос о хирургическом лечении. Ключевым фактором при принятии решения о необходимости хирургического вмешательства является степень физической недееспособности и инвалидизирующей боли. В большинстве случаев при прогрессирующей хромоте (спинальной или сосудистой) для уменьшения симптомов спинального стеноза требуется декомпрессионная операция (Costa, 2007). Для лечения поясничного спинального стеноза также могут использоваться стероидные инъекции и нестероидные противовоспалительные препараты (Costa, 2007; Mazanec, 2002).
Физическая терапия
Спондилолистез
Спондилолистез следует начинать лечить консервативно, что включает физиотерапию, отдых, применение медикаментов и корсета (Hu, 2008; Kalpakcioglu, 2009). В большинстве случаев дегенеративного спондилолистеза и симптоматического истмического спондилолистеза, с неврологическими симптомами или без них, начальным курсом действий должно быть безоперационное лечение (Kalpakcioglu, 2009; Tang, 2014). У детей или взрослых с диспластическим или истмическим спондилолистезом высокой степени или взрослых с любым типом спондилолистеза, которые не реагируют на консервативное лечение, необходимо рассмотреть возможность хирургического вмешательства. Травматический спондилолистез можно успешно лечить консервативными методами, но большинство авторов предполагают, что это приведет к посттравматической нестабильности или хронизации боли в пояснице (Tang, 2014). Упражнения следует выполнять ежедневно (Kalpakcioglu, 2009).
Сколиоз
Чтобы сохранить косметический вид и избежать операции при лечения легких форм сколиоза используют физическую терапию и ношение корсета (Harris, 2014). Сколиоз — это не просто боковое искривление позвоночника, это трехмерное состояние. Чтобы работать со сколиозом, мы должны работать в трех плоскостях: сагиттальной, фронтальной и горизонтальной. Консервативная терапия может включать физические упражнения, а также ношение корсета, применение мануальной терапии, электростимуляции и индивидуальных стелек. До сих пор ведутся дискуссии о том, эффективна или нет консервативная терапия. Некоторые терапевты придерживаются метода «подождать и посмотреть». Это означает, что в какой-то момент времени будет достигнут порог степени Кобба. Тогда единственной возможностью будет операция на позвоночнике.
Поясничная радикулопатия
Это состояние подразумевает, что выпяченный материал диска контактирует или оказывает давление на дуральный мешок и/или поясничные нервные корешки (Schoenfeld, 2010), вызывая их дисфункцию. Литература поддерживает консервативное лечение и хирургическое вмешательство как жизнеспособные варианты лечения при радикулопатии, вызванной грыжей поясничного диска. В первую очередь выбирается консервативное лечение. Правда оно не всегда обеспечивает полное исчезновение симптомов у пациента (Vroomen, 1999).
Предоставление информации пациенту о причинах и прогнозе может быть логичным шагом в лечении радикулопатии поясничного отдела, однако рандомизированных, контролируемых исследований на эту тему по-прежнему не существует (Koes, 2007).
Синдром конского хвоста
Конечными целями физиотерапевтического лечения при синдроме конского хвоста являются обеспечение максимального неврологического восстановления и независимости, отсутствие боли, подвижности позвоночника и нижних конечностей, поддержание силы мышц нижних конечностей и мышц кора, улучшение функции стояния и ходьбы, улучшение функции мочевого пузыря, кишечника и сексуальной функции, улучшение выносливости и безопасного функционирования различных систем организма с минимальными неудобствами и предотвращение или минимизация осложнений (Fraser, 2009).
Не менее важно, чтобы пациенты вновь обрели уверенность в себе, взяли под контроль собственную жизнь и вернулись к деятельности, которая приносит им удовлетворение. Следует особо подчеркнуть важность постоянной поддержки со стороны близких для сохранения здоровья и независимости после выписки (Gardner, 2011; El Masri, 2010).
Болезнь Шейермана
Лечение при болезни Шейермана зависит от тяжести или прогрессирования заболевания, наличия или отсутствия боли и возраста пациента. Пациентам с легкой формой заболевания рекомендуется заниматься гимнастикой и получить от врача назначение на физическую терапию.
Методы физической терапии включают программы упражнений для поддержания мобильности позвоночника, коррекцию поясничного лордоза и укрепление разгибателей спины, электростимуляцию и тракцию позвоночника (Axelrod, 2015). Хотя физиотерапия не играет никакой роли в исправлении основной деформации, она рекомендуется в сочетании с применением корсета (Platero, 1997).
Стеноз поясничного отдела позвоночника
Пациенты с поясничным спинальным стенозом часто получают раннее хирургическое лечение, хотя консервативное лечение может быть более приемлемым вариантом. Не только из-за осложнений, которые могут возникнуть после операции, но и потому, что легкие симптомы, например, корешковую боль, часто можно облегчить с помощью физической терапии (Minamide, 2013). Однако у пациентов с выраженным поясничным спинальным стенозом операция в целом представляется лучшим вариантом, чем консервативные мероприятия, такие как инъекции кортикостероидов и реабилитация. Тем не менее, ее конкретное содержание и эффективность по сравнению с другими нехирургическими стратегиями еще до конца не выяснены (May, 2013). Послеоперационные реабилитационные мероприятия отличаются разнообразием, причем сообщается о значительных различиях между хирургами в типе и интенсивности проводимой реабилитации, а также в ограничениях, налагаемых на пациентов, и предлагаемых им рекомендациях. Послеоперационное ведение может включать обучение пациентов, реабилитацию, лечебные упражнения, поведенческие и нейромышечные тренировки (McGregor, 2014). Для пациентов с поясничным спинальным стенозом рекомендованы многочисленные физиотерапевтические мероприятия, в том числе ходьба на беговой дорожке с поддержкой тела или занятия на велотренажере, укрепляющие упражнения для мышц туловища и нижних конечностей, а также мануальная терапия для позвоночника и суставов нижних конечностей (May, 2013).
Заключение
- При первичной оценке состояния пациента с болью в пояснице физические терапевты должны уметь выявлять эти патологии и специфические состояния, поскольку они могут приводить к значительному неврологическому дефициту.
- Физическая терапия оказывает благоприятное воздействие при лечении специфической боли в пояснице, когда она является частью программы лечения. Целями реабилитации, как предоперационной, так и послеоперационной, является уменьшение боли и мышечного напряжения, укрепление стабилизирующих мышц и восстановление проприоцепции, мнинимизирование неврологического дефицита. Она может включать мобилизацию и укрепляющие упражнения.
- У 90% людей с болью в пояснице нет четкого патоанатомического диагноза и отсутствуют красные флажки, поэтому им ставят диагноз «неспецифическая боль в пояснице».