Боль в боковой части бедра (ББЧБ) — это довольно распространенное явление, особенно у женщин в постменопаузе. Только мягкотканные причины этой проблемы влияют почти на каждую четвертую женщину в возрасте от 50 до 70 лет (Segal, 2007), существенно снижая качество жизни таких пациентов.
В этой статье мы рассмотрим:
- Причины боли в области боковой поверхности бедра — мягкие ткани, тазобедренный сустав, нервы и костные структуры.
- Возможные факторы, способствующие возникновению боли, связанной с тендинопатией ягодичных мышц.
- Диагностика тендинопатии ягодичных мышц.
- Лечение тендинопатии ягодичных мышц и боли в области большого вертела.
Друзья, совсем скоро пройдет очередной блок базового курса по нейро-ортопедии «RehabTeam», который длится полгода и включает 5 блоков, охватывающих все регионы тела. Подробности и регистрация по ссылке: https://kinesiopro.ru/courses/rehabteam-bazovyj-kurs-po-nejro-ortopedii/
Причины боли в области боковой поверхности бедра
Данная проблема чаще всего связана с локальной патологией мягких тканей. Также она может быть связана с тазобедренным суставом, костными структурами, нервными волокнами, иннервирующими эту область, и более отдаленными источниками. Область боли дает важную подсказку, также как характер и поведение боли, история болезни и общее состояние здоровья пациента.
Боль, связанная с мягкими тканями
Существует ряд мягкотканных структур, которые могут быть связаны с болью в области большого вертела. Основные источники локальной ноцицепции в мягких тканях большого вертела включают:
- Сухожилия средней и/или малой ягодичных мышц.
- Местные бурсы.
- Вертельная бурса.
- Средняя подъягодичная бурса.
- Малая подъягодичная бурса.
- Илиотибиальный тракт.
- Проксимальное сухожилие латеральной широкой мышцы бедра.
- Сухожилие большой ягодичной мышцы — встречается гораздо реже, чем вышеперечисленные причины.
Традиционно ББЧБ мягкотканного происхождения называли «бурситом большого вертела», но многие визуализационные и хирургические исследования позволили установить, что основной патологией мягких тканей, связанной с болью в этой области, на самом деле является патология сухожилий абдукторов — средней и малой ягодичных мышц.
Читайте также статью: Синдром глубокой ягодичной боли.
В недавно проведенном исследовании по визуализации сообщалось, что только у 2% участников был изолированный вертельный бурсит, в то время как у 69% была патология сухожилия абдуктора без бурсита, а у остальных 29% была смешанная патология — патология сухожилия абдуктора с изменениями в одной из бурс большого вертела (Lange, 2022).
Утолщение илеотибиального тракта также было выявлено почти у 30% людей с болью в области большого вертела (Long, 2013). В этом месте также могут наблюдаться костные разрастания — либо вверх к сухожилиям ягодичных мышц и/или вниз, по направлению к проксимальному сухожилию латеральной широкой мышцы бедра. Сухожилие латеральной широкой мышцы бедра обычно не упоминается в клинических и исследовательских отчетах, но оно имеет тесную связь с сухожилиями ягодичных мышц в нижней части большого вертела.
ББЧБ мягкотканного происхождения в настоящее время обычно называют тендинопатией ягодичных мышц, чтобы отразить первичную патологию и стимулировать активный подход к лечению, аналогичный другим тендинопатиям. Другим наиболее распространенным диагнозом является «боль в области большого вертела», который является собирательным термином, описывающим любую боль, связанную с любой патологией мягких тканей.
Распространенность и значимость патологии мягких тканей в области большого вертела
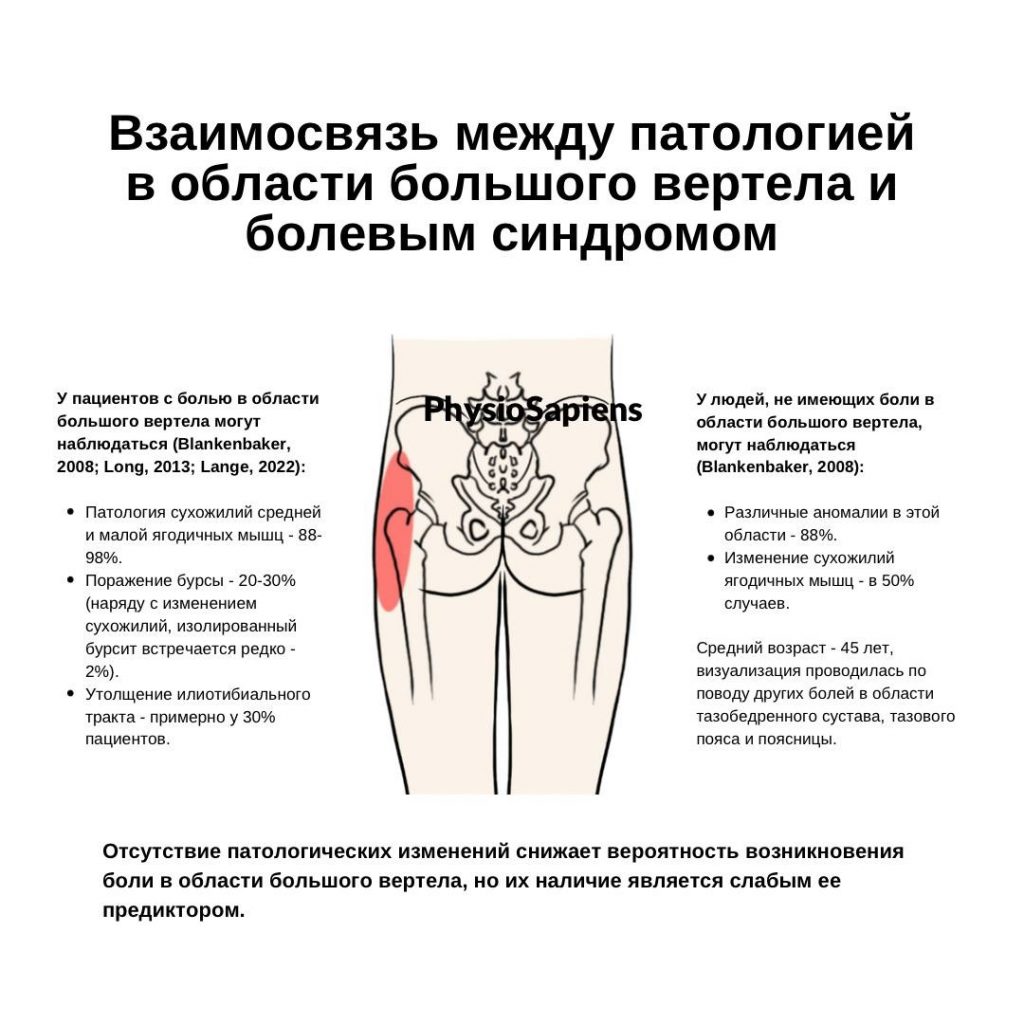
Как и в случае с другими патологиями, связанными с поражением мышечно-скелетной системы, существует несоответствие между структурной патологией и симптомами. Просто наличие патологии мягких тканей в области большого вертела не означает, что она обязательно будет сопровождаться болью.
В одном из МРТ-исследований сообщалось, что, хотя у пациентов с болью в области большого вертела всегда визуализировались аномалии (МРТ Т2), у 88% пациентов без боли также встречались аномалии — высокая интенсивность сигнала (Blankenbaker, 2008). Это указывает на то, что, хотя отсутствие МРТ-аномалий снижает вероятность боли в области большого вертела, их наличие само по себе является плохим предиктором боли.
Именно поэтому источник ББЧБ (или любой другой боли вообще) никогда не должен определяться только с помощью визуализации. Необходимо сопоставление картины МРТ с клиническими симптомами и признаками.
Боль, связанная с тазобедренным суставом
По имеющимся данным, боль в области большого вертела у пациентов с остеоартритом тазобедренного сустава встречается в 57-77% случаев (Everett, 2022; Poulsen, 2016). Есть мнение, что у пациентов с остеоартритом тазобедренного сустава (без тендинопатии ягодичных мышц) боль чаще возникает над большим вертелом, а не локально над костью. Пациент обычно обхватывает рукой переднелатеральный угол над большим вертелом — так называемый «знак С», или указывает на переднюю поверхность бедра, середину ягодицы и латеральную поверхность бедра и описывает боль как глубокую, локализующуюся между этими тремя точками — так называемый «триангулярный знак».
Боль, связанная с тазобедренным суставом может также возникать при более ранней патологии суставной губы, часто связанной с синдромом фемороацетабулярного импинджмента (ФАИ), дисплазией вертлужной впадины.
Боль, связанная с поражением нервных волокон
В этом случае боль может быть вызвана периферической невропатией, травматическим повреждением нервных волокон или поясничным корешковым синдромом. Боль, связанную с поражением нервных волокон, легче всего распознать, если описание соответствует типичным невралгическим симптомам — резкая, колющая или стреляющая боль, жжение, покалывание, зуд или онемение.
Периферическая невропатия или травматическое повреждение нервных волокон
Нервы, обеспечивающие кожную чувствительность латеральной части бедра, включают латеральные кожные ветви подреберного и подвздошно-подчревного нервов (McCrory, 1999). Эти нервы выходят из позвоночника, проходят через паравертебральные мышцы, затем пронизывают брюшную стенку и проходят над гребнем подвздошной кости, чтобы иннервировать кожу латеральной области бедра.
Область, где эти нервы пересекают гребень подвздошной кости, может быть местом потенциального повреждения или защемления, особенно для подвздошно-подчревного нерва, который, проходя через гребень подвздошной кости, залегает в ограниченном туннеле.
Тесная одежда, ремни или прямая травма, например, при боковом ударе, могут стать причиной повреждения нерва. Другой наиболее распространенной причиной является ятрогения — забор костного трансплантата из гребня подвздошной кости, большие открытые операции на брюшной стенке или операции на пояснице с передним доступом.
Корешковая боль
Этот тип боли возникает в результате защемления или раздражения нервного корешка. Корешковая боль, локализующаяся в латеральной части бедра, чаще всего возникает на уровне L3-S2, но она может значительно варьироваться, причем до 2/3 людей с такой невропатией испытывают симптомы, которые не коррелируют с определенным территориальным распределением (Schmid, 2018).
Подробнее про корешковую боль можно почитать здесь.
В отличие от ягодичной тендинопатии, корешковая боль не локализуется только в области большого вертела, чаще всего она распространяется из поясничной или ягодичной области и распространяется вниз по латеральной части бедра. Кроме того, отягощающие факторы чаще всего связаны с положением или действиями, нагружающими поясничный отдел позвоночника — длительное сидение, стояние, наклоны, подъем тяжестей.
Боль, связанная с поражением костных структур
Хотя это не самый распространенный источник боли в области большого вертела, подозрение на боль, связанную с повреждением костных структур, должно возникать, если у человека было падение на бок, особенно если известно, что плотность костной ткани низкая. Высокоскоростной боковой удар, например, падение с велосипеда или мотоцикла, также вызывает подозрения.
Кроме того, всегда нужно помнить о стрессовых переломах костей у спортсменов или у лиц, чья работа связана с физическими перегрузками. Костные стрессовые повреждения проксимального отдела бедренной кости гораздо чаще возникают в области шейки, что обычно сопровождается болью в передней части бедра или паху (Dutton, 2020).
Несмотря на редкость, в литературе встречаются сообщения о стрессовых повреждениях большого вертела, которые проявляются в виде легкого отека и локальной болезненности, а также умеренной боли при нагрузке и активном отведении и внутренней ротации бедра (Lee, 2016).
Возможные факторы, способствующие возникновению боли, связанной с тендинопатией ягодичных мышц
Положение суставов и морфология костей
Компрессия, и особенно сочетание компрессионных и растягивающих нагрузок, считаются важными патомеханическими факторами развития инсерционных тендинопатий, таких как тендинопатия ягодичных мышц.
Компрессия сухожилий и соответствующих бурс под илиотибиальным трактом происходит в области большого вертела в положении приведения бедра, при этом компрессионная нагрузка увеличивается в девять раз даже при аддукции бедра от 0° до 10° (Birnbaum, 2004). Постоянное положение или движение с чрезмерной аддукцией бедра, вероятно, является одним из факторов, способствующих развитию боли в области большого вертела, связанной с мягкими тканями.
Сжимающие нагрузки на большой вертел также зависят от костной морфологии, причем более высокие сжимающие нагрузки связаны с меньшим углом шейки бедра (coxa vara). Малые углы шейки и большее смещение большого вертела относительно ширины таза были отмечены у тех, кто страдает от боли в области большого вертела и синдрома (латерального) щелкающего бедра.
В клинике это пациенты, у которых, по-видимому, имеется довольно заметное выступание большого вертела латерально относительно ширины таза. Это может привести к тому, что илиотибиальный тракт будет более плотно «обертываться» вокруг большого вертела во время приведения бедра. Имейте в виду, что это не всегда так – считайте эту костную морфологию единственным фактором риска.
Мышечный дефицит у пациентов с тендинопатией ягодичных мышц
Слабость абдукторов бедра при тендинопатии ягодичных мышц и боли в области большого вертела
Было показано, что у пациентов с тендинопатией ягодичных мышц или болью в области большого вертела более слабые абдукторы бедра, причем дефицит силы наблюдается даже при одностороннем проявлении заболевания — на 32% слабее на больной стороне и на 23% слабее на «здоровой» стороне (по сравнению с бессимптомной контрольной группой) (Allison, 2016).
Атрофия абдукторов бедра и жировая инфильтрация при тендинопатии ягодичных мышц и боли в области большого вертела
Также было показано, что слабость сопровождается атрофией абдукторов бедра. У пациентов с болью в области большого вертела уменьшены объемы большой, средней и малой ягодичных мышц, а в большой и малой ягодичных мышцах имеется большая жировая инфильтрация (Cowan, 2019). В отличие от этого, объем и качество напрягателя широкой фасции бедра не отличались между группами, что указывает на относительное изменение баланса в комплексе мышц-абдукторов у пациентов с более выраженной болью в области большого вертела, что имеет значение для целенаправленного составления программы лечебных упражнений.
Вариации движений и рекрутирования мышц у пациентов с тендинопатией ягодичных мышц
Также было показано, что у пациентов с тендинопатией ягодичных мышц и болью в области большого вертела изменяется характер движений и рекрутирования мышц.
Кинематические и кинетические изменения при тендинопатии ягодичных мышц и боли в области большого вертела
Биомеханические исследования выявили важные изменения в кинематических и кинетических переменных у людей с тендинопатией ягодичных мышц. Люди с более сильной болью в области большого вертела чаще двигаются таким образом, чтобы увеличить нагрузку на абдукторный механизм.
По сравнению с людьми без боли в бедре, люди с тендинопатией ягодичных мышц ходили с более высокими (на 9-33%) моментами внешней аддукции бедра в фазе опоры цикла ходьбы. Внешний момент аддукции бедра отражает нагрузку, воспринимаемую боковыми мягкими тканями, которые должны уравновешивать эти силы (Allison, 2016).
Наибольший вклад в изменчивость этих факторов вносили большее контралатеральное опускание таза в моменте окончания опоры и больший контралатеральный наклон туловища в моменте начального контакта цикла ходьбы (Allison, 2016). Кинематические изменения во фронтальной плоскости также были продемонстрированы у людей с тендинопатией ягодичных мышц во время других нагрузочных задач, таких как стойка на одной ноге и подъем по лестнице.
Изменение рекрутирования абдукторов бедра у пациентов с тендинопатией ягодичных мышц или болью в области большого вертела
В исследованиях с ЭМГ постоянно сообщается о повышении рекрутирования мышц-абдукторов и отсутствии вариабельности рекрутирования при ходьбе (Allison, 2018). У участников с тендинопатией ягодичных мышц продолжительные всплески активности в средней и задней частях малой и средней ягодичных мышц происходят во время начального контакта и середины опоры цикла ходьбы, что характеризуется повышенной активностью напрягателя широкой фасция бедра (Allison, 2018). Это отражает отсутствие точности движения и потерю нормальных стратегий распределения нагрузки.
Эти изменения могут быть связаны со слабостью и атрофией абдукторов, болевым ответом или могли присутствовать еще до возникновения боли. Имеющиеся данные носят перекрестный характер, поэтому на данном этапе невозможно определить связь с патоэтиологией тендинопатии ягодичных мышц. Поскольку эти мышечные и двигательные дефициты приводят к потенциальным провокационным нагрузкам на латеральные мягкие ткани, мышечная слабость, атрофия и вариации движений являются подходящими целями для вмешательства.
Ятрогенные или реабилитационные факторы после эндопротезирования тазобедренного сустава
Боль в области большого вертела также может возникнуть после тотального эндопротезирования тазобедренного сустава. Это наблюдается у 30-35% пациентов, причем чаще у молодых пациентов и женщин.
Существует 3 основных сценария развития такой боли:
- У пациентов была сопутствующая тендинопатия ягодичных мышц до артропластики тазобедренного сустава — распознанная или нераспознанная.
- До операции у пациентов была доклиническая тендинопатия ягодичных мышц, которая стала симптоматической после операции.
- Операция оказала негативное воздействие на абдукторный механизм, что привело к боли и/или дисфункции абдукторов.
Другие факторы
Генетические, метаболические и гормональные факторы риска также могут играть определенную роль в развитии тендинопатии ягодичных мышц. Хотя роль генетики в развитии тендинопатии еще не ясна, были выявлены генетические факторы, связанные с типом коллагена. Более высокий индекс массы тела (ИМТ) может играть роль как в метаболических, так и в механических механизмах.
Высокая распространенность тендинопатии ягодичных мышц у женщин в постменопаузе также предполагает возможные факторы возраста, пола и роли эстрогена. Эстроген влияет на производство коллагена 1 типа, пролиферацию фибробластов и ингибирует провоспалительные цитокины. Изменения в наличии эстрогена могут иметь последствия для здоровья сухожилий и риска развития тендинопатии ягодичных мышц.
Что касается проявления боли, психологические и центральные факторы могут играть определенную роль для некоторых людей, особенно при более тяжелых клинических проявлениях заболевания (что измеряется с помощью показателя оценки результатов VISA-G) или сопутствующих заболеваниях.
Диагностика тендинопатии годичных мышц
Клинический диагноз тендинопатии годичных мышц включает пальпацию большого вертела и серию тестов, которые в идеале сочетают компрессионную и растягивающую нагрузку на ягодичные сухожилия. По данным опроса физических терапевтов в Великобритании, Ирландии, Австралии и Новой Зеландии, врачи часто полагаются на пальпацию и, возможно, 1-2 других теста.
Хотя болезненность при пальпации большого вертела является основным признаком тендинопатии ягодичных мышц и боли в области большого вертела, данные свидетельствуют о том, что этот тест наиболее полезен для исключения тендинопатии ягодичных мышц, когда у пациента нет болезненности при пальпации (Grimaldi, 2017). Это означает, что диагноз тендинопатии ягодичных мышц не должен ставиться только на основании пальпации.
Для оптимизации точности диагностики рекомендуется использовать батарею тестов для диагностики тендинопатии ягодичных мышц.
Батарея клинических тестов для диагностики тендинопатии ягодичных мышц, которую мы использовали в рандомизированном клиническом исследовании LEAP, включает в себя:
- Стойка на одной ноге.
- FADER- и FADER-R-тест (с сопротивлением) (Flexion-ADduction-External Rotation).
- FABER-тест (Flexion-ABduction-External Rotation) (также используется как часть дифференциальной диагностики боль в области тазобедренного и крестцово-подвздошного сустава).
- Аддукция и аддукция-R (с сопротивлением).
- Пальпация.
Дифференциальная диагностика ББЧБ также включает в себя ряд вопросов для опроса пациента и физические тесты, чтобы исключить другие возможные причины, описанные выше.
Лечение тендинопатии ягодичных мышц и боли в области большого вертела
Традиционные методы лечения ББЧБ, связанной с мягкими тканями, были основаны на предположении, что боль в этой области связана с натяжением илиотибиального тракта и воспалением вертельной бурсы. Ни одно из этих предположений не подтверждается доказательствами, и современное лечение включает в себя гораздо более активные подходы к оптимизации нагрузки на сухожилия ягодичных мышц.
К сожалению, инъекции кортикостероидов при боли в области большого вертела остаются преобладающим методом лечения в большинстве учреждений, несмотря на то, что рандомизированное клиническое исследование LEAP продемонстрировало более высокие показатели (примерно на 20%) при подходе «Обучение и упражнения» по сравнению с кортикостероидами как в краткосрочной, так и в долгосрочной перспективе (Mellor, 2018).
Когда пациента направляют на физиотерапевтическое лечение, часто заранее проводится введение кортикостероидов с целью содействия реабилитационному процессу, что является спорным моментом.
Подход к лечению тендинопатии ягодичных мышц с помощью обучения и упражнений (в рамках испытания LEAP)
Образовательный компонент программы LEAP по обучению и упражнениям при тендинопатии ягодичных мышц направлен на то, чтобы помочь участникам лучше понять свое состояние и управлять им более эффективно. Управление нагрузкой является основным принципом этого подхода.
Обучение и управление нагрузкой при тендинопатии ягодичных мышц
Общий принцип «управления нагрузкой», по-видимому, был хорошо воплощен в клинической практике: почти все физические терапевты, опрошенные в Великобритании, Ирландии, Австралии и Новой Зеландии, используют управление нагрузкой при лечении боли в области большого вертела. Несмотря на это, до сих пор существует достаточное количество физических терапевтов, которые включают растяжение илиотибиального тракта в программу упражнений, что не соответствует подходу, направленному на снижение воздействия компрессионной нагрузки на мягкие ткани. Очевидно, что управление нагрузкой при тендинопатии ягодичных мышц означает разные вещи для разных специалистов.
Что для вас значит управление нагрузкой?
Управление нагрузкой — это не просто призыв «делать меньше». Управление нагрузкой при тендинопатии ягодичных мышц включает в себя общие рекомендации по управлению уровнем активности, а также первоначальное снижение кумулятивного воздействия компрессионной нагрузки, связанной с приведением, включая рекомендации по длительному сидению и стоянию и тренировкам движений для уменьшения чрезмерного динамического приведения при выполнении повседневных функциональных задач. Это обучение должно предоставляться без угроз, расширяя возможности наших пациентов, а не парализуя их страхом.
Индивидуальные рекомендации по конкретным видам физической активности, которыми занимаются пациенты, могут быть чрезвычайно важны при таком подходе к управлению нагрузкой. По возможности мы хотим сохранить активность пациентов, поэтому, если только состояние пациента не является тяжелым, на начальном этапе предпочтительнее модифицировать, а не полностью исключать физическую активность.
Например, в тренажерном зале, йоге и пилатесе есть упражнения, которые могут быть провокационными при тендинопатии ягодичных мышц. Модификация или замена некоторых из этих упражнений может иметь огромное значение.
Лечебные упражнения для лечения тендинопатии ягодичных мышц и боли в области большого вертела
Программа упражнений для участников исследования LEAP включала изометрию абдукторов бедра, программу функциональной нагрузки с акцентом на оптимизацию динамического контроля во фронтальной плоскости во время выполнения упражнений с отягощениями или замкнутой цепью, а также программу укрепления во фронтальной плоскости с использованием тяжелой и «медленной» нагрузки при выполнении упражнений с отягощениями.
В исследованиях, о которых упоминалось выше, почти все опрошенные физические терапевты назначают укрепляющие упражнения. Меньше внимания уделяется тренировке ходьбы и функциональной тренировке движений. И это несмотря на явные доказательства того, что у пациентов с тендинопатией ягодичных мышц изменяются паттерны движений, и особенно наблюдается чрезмерное движение бедра и туловища во фронтальной плоскости, что приводит к повышению нагрузки на сухожилия ягодичных мышц.
Не ясно, способствовало ли улучшение паттернов движения и динамической нагрузки на мягкие ткани большого большого вертела положительному эффекту во время проведения исследования LEAP, поскольку кинематическая оценка не проводилась повторно в конце периода активного вмешательства.
В конце активного вмешательства было проведено тестирование силы, но недавно опубликованный анализ показал, что положительный эффект обучения и упражнений по сравнению с группами кортикостероидов не был опосредован изменениями силы. Это означает, что увеличение силы мышц абдукторов бедра не является значимым фактором в межгрупповых различиях результатов.
Этот анализ показал, что из всех факторов, доступных для анализа, улучшение специфической функции пациента, постоянство боли и самооценка боли, достигнутые благодаря программе обучения и упражнений, опосредовали превосходный эффект этого подхода по сравнению с другими группами (группой кортикостероидов и группой ожидания).
Заместительная гормональная терапия при боли в области большого вертела
На сегодняшний день существует только одно исследование, в котором оценивался эффект от добавления гормональной терапии к вмешательству для лечения боли в области большого вертела. В рандомизированном контролируемом исследовании GloBE оценивалось влияние трансдермального крема для гормональной терапии и фиктивного крема на 2 различные программы физических упражнений (Cowan, 2021).
В целом, гормональная терапия не показала разницы, но при стратификации участников по ИМТ была выявлена разница между группами:
- Участники с ИМТ менее 25, использовавшие гормональный крем, имели значительно более высокие показатели VISA-G (лучшие результаты) во всех временных точках по сравнению с участниками из группы плацебо.
- Разницы между группами гормональной терапии и плацебо для участников с ИМТ ≥ 25 не было.